Phân chia mức độ chèn ép thần kinh trên phim chụp cộng hưởng từ ở các bệnh nhân thoát vị đĩa đệm cột sống
PGS.TS. Nguyễn Chương
Hội Thần kinh học Việt Nam
I.ĐẶT VẤN ĐỀ
Trong thực hành lâm sàng Chuyên ngành Thần kinh học, hình ảnh cộng hưởng từ (CHT) có đóng góp rất nhiều trong việc chẩn đoán và theo dõi kết quả điều trị các bệnh về não, tuỷ sống cũng như bệnh lý của các dây, rễ thần kinh.
Đối với các bệnh lý cột sống, thoát vị đĩa đệm là một trong những bệnh hay gặp nhất. Đĩa đệm thoát vị gây xung đột giải phẫu với các tổ chức xung quanh – mà ở đây cần nhắc tới và nhấn mạnh là các tổ chức thần kinh. Phần đĩa đệm thoát vị sẽ chèn ép gây rối loạn chức năng và/ hoặc tổn thương các cấu trúc thần kinh dẫn tới xuất hiện các triệu chứng lâm sàng. Hiện nay phương pháp tạo ảnh CHT được coi là tiêu chuẩn vàng để chẩn đoán xác định thoát vị đĩa đệm, cho dù ở cổ, lưng hoặc thắt lưng. Bên cạnh đó hính ảnh CHT còn cho biết nhiều đặc điểm hình thái khác của đĩa đệm thoát vị.
Từ lâu nay, một trong những câu hỏi được đặt ra là; đánh giá mức độ chén ép thần kinh (rễ thần kinh và tuỷ sống) của đĩa đệm thoát vị như thế nào cho hợp lý và đạt được tính khái quát cao cho tất cả các đoạn cột sống. Hơn nữa mức độ chèn ép phải đồng điệu, phù hợp (plausible) với độ nặng lâm sàng, cả hai cùng hỗ trợ nhau trong chẩn đoán và đánh giá tình trạng lâm sàng và kết quả điều trị bệnh.
Cho tới nay đã có nhiều chỉ số, nhiều đại lượng…được đề xuất và ứng dụng để giải quyết vấn đề này. Tuy nhiên chúng tôi thấy rằng các chỉ số cụ thể đó vẫn chưa hoàn toàn hợp lý và chưa có tính khái quát cao.
Vì vậy bài báo này chúng tôi viết nhằm mục đích đề xuấtmột cách đánh giá mới cho trường hợp đĩa đệm cột sống thoát vị và chèn vào thần kinh. Theo đó các mức độ chèn thần kinh do đĩa đệm thoát vị sẽ được chia theo bốn độ và mỗi độ được mô tả rõ ràng.
- Ý tưởng khoa học
Chúng tôi thấy rằng trong thoát vị đĩa đệm có 2 điều cần lưu ý:
Một là: Mỗi đĩa đệm cột sống (intervertebral disc) có thể thoát vị và di rời theo nhiều hướng khác nhau và được gọi tên như sau:
– Thoát vị lên trên và xuống dưới (vào thân đốt sống): là thoát vị kiểu Schmorl.
– Thoát vị ra sau: chính đường giữa (thể trung tâm hay median herniation), hoặc cạnh đường giữa (thể cạnh trung tâm hay paramedian hernation).
– Thoát vị sau – bên (dorsolateral herniation): là thể thoát vị thường gặp nhất.
– Thoát vị bên, hay thoát vị lỗ ghép (foraminal herniation): là thể thoát vị có bảng lâm sàng rất nặng nề.
– Thoát vị ra trước (ventral herniation): rất hiếm gặp và thường là câm về lâm sàng (asymtomatic).
Nếu xét về nguy cơ chèn ép thần kinh thì cần lưu ý tới các thể: lỗ ghép, sau – bên và ra sau có nguy cơ cao nhất.
Hai là: Các tổ chức thần kinh có thể bị đĩa đệm thoát vị chèn ép ở đây là tuỷ sống (nằm ở ngay sau đĩa đệm), rễ thần kinh (nằm ở sau-trường hợp các rễ đuôi ngựa, và cả bên đĩa đệm), cả hai (tuỷ sống và rễ thần kinh) đều nằm trong ống sống. Vậy về bản chất đánh giá mức độ chèn ép thần kinh có thể căn cứ vào mức độ chèn ép của đĩa đệm thoát vị vào ống sống để phân chia cho rễ quan sát.
- Các phương pháp đánh giá mức độ chèn ép thần kinh do đĩa đệm thoát vị hiện nay và những hạn chế:
| – Tỷ số Torg (Torg-Ratio) = | Kích thước ống sống chỗ hẹp |
| Đường kính trước sau đốt sống |
Torg – ratiođược xác định căn cứ vào hai số đo của ống sống và chỉ cho phép nhận xét các trường hợp hẹp ống sống theo đường kính trước sau là phù hợp (các benh nhân thoát vị trung tâm) và có thể chỉ ứng dụng được cho các trường hợp chèn ép tuỷ sống và chèn ép các rễ thần kinh vùng đuôi ngựa. Còn với các trường hợp có chèn ép các rễ thần kinh ngang mức (thoát vị đĩa đệm bên và sau – bên) sẽ không phù hợp với bảng lâm sàng dễ dẫn đến bất hoà hợp (implausible) giữa lâm sàng và cận lâm sàng. Như vậy sẽ không giúp ích cho lâm sàng trong trường hợp thoát vị bên, sau – bên (các thể thoát vị hay gặp nhất).
– Tỷ số chèn ép trước sau (anteroposterio compression ratio= APCR):
| APCR = | Đường kính trước sau cột tủy | x | 100% |
| Đường kính ngang cột tủy |
APCR là tỷ lệ giữa hai đường kính của tuỷ sống, nó có thể thay đổi do rất nhiều nguyên nhân, trong đó cơ bản là do biến đổi bản thân nội tại của cột tuỷ (u nội tuỷ, rỗng tuỷ, viêm tuỷ…), nguyên nhân bên ngoài ít hơn và cũng có nhiều lý do (do đốt sống, do dây chằng dọc sau…), hơn nữa nếu xét trong mối quan hệ với đĩa đệm thì đa phần đĩa đệm thoát vị thể sau – bên nên không chèn ép trực tiếp vào hai đường kính trên của cột tuỷ và nữa, vì cột sống thắt lưng không còn có tuỷ sống nên APCR cũng không áp dụng được cho các trường hợp thoát vị đĩa đệm cột sống thắt lưng (mà trong thực tế thoát vị đĩa đệm ở vùng cột sống này lại có tỷ lệ cao nhất).
– Chỉ số hẹp khanh đoạn (Segmental Stenotic Index = SSI):
| SSI = | Chỗ ống sống hẹp nhất |
| Chỗ ống sống rộng nhất của cùng đốt sống |
SSI có vẻ phản ánh chính xác hơn mức độ chèn ép ống sống, tuy nhiên trong nhiều trường hợp chỗ hẹp nhất của ống sống không do đĩa đêm thoát vị chèn ép vào mà do cấu trúc khác nhưđốt sống, hệ thống dây chằng phì đại, quá phát…chèn vào. Hơn nữa đường kính nào sẽ được đo khi đó cũng không thấy nêu rõ. Như vậy cả chỉ số này cũng không phù hợp trong trường hợp thoát vị đĩa đệm cột sống.
– Đường kính trước – sau ống sống:
+ Đường kính trước sau ống sống bình thường là trên 12mm
+ Ống sống hẹp nhẹ là khi đường kính trước sau ống sống từ 10mmm đến 12mm.
+ Hẹp ống sống cổ là khi đường kính trước sau ống dưới 12mm.
+ Đường kính trước sau tủy sống bình thường là 6-7mm.
Căn cứ vào những con số tuyệt đối đó mà đánh giá mức độ chèn ép do đĩa đệm thoát vị cũng không hợp lý vì các chỉ số hình thái của mỗi cá thể không hoàn toàn giống nhau.
Ngoài ra còn nhiều chỉ số khác, xa vời hơn nếu mang ứng dụng đánh giá chèn ép thần kinh do thoát vị đĩa đệm cũng không được phù hợp.
Cần có một chỉ số hợp lý hơn để đánh giá mức độ chèn ống sống do thoát vị đĩa đệm.
- Giải pháp đề xuất: Độ chèn ép thần kinh
– Dùng “Độ chèn ép thần kinh” trên hình ảnh CHT để đánh giá mức độ chèn ép do đĩa đệm thoát vị gây nên, đảm bảo nguy cơ chèn ép đối với tuỷ và rễ thần kinh là tương đương nhau.
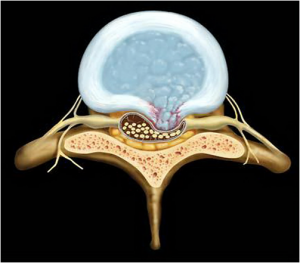
– “Độ chèn ép thần kinh” được xác định trên hình ảnh cắt ngang đốt sống, ngang mức đĩa đệm thoát vị chèn ép vào ống sống nặng nề nhất trên hình ảnh CHT.
– Cách xác định Độ chèn ép thần kinh trên hình ảnh MRI.
+ Trước hết xác định 2 điểm P và P’.
- Hai điểm nhô lên cao nhất của cung sau vào lỗ liên đốt hai bên ta lấy hai điểm P và P’ (trường hợp thoát vị bên hoặc sau – bên chèn lấp không xác định được một trong hai điểm P hoặc P’ thì xác định điểm bị lấp đó bằng cách lấy hình đối xứng từ điểm đó của bên lành qua trục trước sau của đốt sống QQ’).
- Điểm Q là điểm cực sau của ống sống (nằm trên mặt trước của cung sau). Trường hợp đĩa đệm thoát vị lớn chèn lấp không xác định được điểm Q thì coi như chèn ép độ 4.
+ Xác định hình chữ nhật ABCD bằng cách:
- Kẻ trục đường kính trước – sau của đốt sống qua điểm Q.
- Tại P kẻ đường thẳnga và P’ kẻ đường thẳng b song song với trục trước – sau của đốt sống. Đường a cắt thành trước lỗ liên đốt tại điểm A, đường b cắt thành trước lỗ liên đốt tại điểm B, nối hai điểm A và B đoạn AB cắt trục trước – sau của đốt sống tại Q’.
- Tại Q kẻ đường thẳng vuông góc với trục trước – sau của đốt sống cắt đường thẳng b tại điểm C, cắt đường thẳng a tại điểm D.
- Như vậy ta đã có hình chữ nhật ABCD cũng có trục QQ’ trùng với trục trước – sau của đốt sống.
- Trong hình chữ nhật QQ’BC, nối đường chéo Q’C cắt đường sau ống sống tại điểm R. Đường chéo Q’C là hướng trung gian giữa tuỷ sống và rễ thần kinh, phản ánh nguy cơ chèn épđối với tuỷ và rễ thần kinh tương đương nhau.
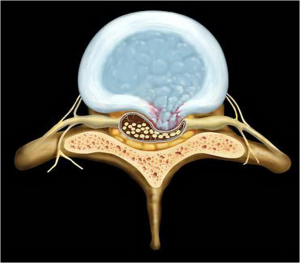
- Chia đoạn thẳng Q’R thành bốn phần đều nhau. Tại mỗi điểm kẻ các đường thẳng vuông góc với đường chéo Q’C và bốn “Độ chèn ép thần kinh” nằm giữa các đường thẳng song song được xác định như Hình 2. Các mức độ chèn ép 1;2;3;4 là khoảng diện tích nằm giữa các đường thẳng song song như trong Hình 2.
- Tương tự như vậy “Độ chèn ép thần kinh” được xác định cho bên đối diện, kẻ đường chéo Q’D của tứ giác AQ’QD rối chia làm 4 phần bằng nhau.
Hình 1: Hình chữ nhật ABCD và trục QQ’
Hình 2: Độ chèn ép thần kinh (tương ứng các số 1,2,3,4)
- Kết luận
– “Độ chèn ép thần kinh” được chia thành 4 độ vàđược gọi làđộ 1; độ 2; độ 3; độ 4, tương ứng các số trong hình vẽ. Trong đó độ 1 là nhẹ nhất vàđộ 4 là nặng nhất.
– Mỗi “Độ chèn ép thần kinh” là một khoảng diện tích nằm giữa các đường thẳng song song
và có trục là đường thẳng cách đều giữa tuỷ sống và rễ thần kinh trong ống sống (Hình 2).
– “Độ chèn ép thần kinh” được phản ảnh gián tiếp qua mức độ chèn ép của ống sống (về mặt hình thái) hướng theo một trục nằm giữa tuỷ sống và rễ thần kinh và do đĩa đệm thoát vị gây nên.
– Có thể ứng dụng “Độ chèn ép thần kinh” để đánh giá mức độ nặng nề của tình trạng bệnh lý thoát vị đĩa đệm về mặt hình thái cho cả cột sống cổ, cột sống lưng và cột sống thắt lưng.
– “Độ chèn ép thần kinh” có thể được ứng dụng để chẩn đoán và theo dõi kết quả điều trị thoạt vị đĩa đệm trên lâm sàng và cần được nghiên cứu để tiếp tục hoàn thiện thêm.
TÀI LIỆU THAM KHẢO
1. Nguyễn Văn Chương (2009). Kết quả điều trị 45 bệnh nhân thoát vị đĩa đệm cột sống thắt lưng bằng phương pháp chọc hút đĩa đệm qua da.
3. Netter. F.H. (1999), (người dÞch: Nguyễn Quang Quyền), Atlas giải phẫu người, Nxb. Y häc, tr. 26- 29, 156- 159.
4. Hoàng Đức Kiệt (2004), “Các phương pháp chẩn đoán hình ảnh bổ trợ về thần kinh”, Thần kinh học lâm sàng, Nxb Y học thành phố Hồ Chí Minh, tr 119 – 147.
5. NguyÔn V¨n Th«ng (2001), “Bệnh đĩa đệm và thoái hóa cột sống cổ, Bệnh lý cột sống cổ, Nxb Thanh niên, tr. 86-150”
6. TrÇn Trung, Hoµng §øc KiÖt (1999), “Chẩn đoán thoát vị đĩa đệm cột sống cổ bằng chụp cộng hưởng từ”. tạp chí Y học Việt Nam số 6,7 Chuyên đề chẩn đoán hình ảnh, tr.9-13
7. Triumphôp A.V. (1974), (người dịch: Đặng Đình Huấn, Dương Văn Hạng): “Tổn thương các rễ tủy sống, đám rối và dây thần kinh”, Chẩn đoán định khu các bệnh thần kinh Trường Đại học Quân Y, tr.60-77
8. Trần Quang Việp (1997), “Giải phẫu Xquang của cột sống”, chẩn đoán Xquang thần kinh, Cục Quân y, tr.172-201.
9. Bennett J.c, Plum F (1996), “Intervertebral disc disease”, Textbook of Medicine, 20th Edition, W.B. Saunders Company, pp. 2144- 2146.
10. Bey T, Waer A, Walter FG (1998), “Spinall cord injury with a narrow spinal canal: utilizing Tog’s ratio method of analyzing cervical spine radiographs”, J Emerg Med 16(1), pp. 79-82.
11. Debois V, Herz R, Bergmans D… (10/1999), “Soft cervical disc herniation. Influence of cervical spinal canal measurements on development of neurologic symptoms”, Spine 1, 24(19), pp. 1996-2002.
12. Ellenberg MR, Honet JC, Treanor WJ (1994), “Cervical radiculopathy”. Arch Phys Med Rehabil 75 (3), pp. 342-52.
13. Ilkko E, Lahde S, Heiskari M (1996), “Thin-section CT in the examination of cervical disc herniation. A prospective study with 1mm axial and helical images”, Acta Radiol 37(2), pp. 148-52.
14. Kokubun S, Sakurai M, Tanaka Y (1996), “Cartilaginous endplate in cervical disc herniation”, Spine 15, 21(2), pp. 190-5.
15. Pui MH, Husen YA (2000), “Value of magnetic resonance myelography in the diagnosis of disc herniation and spinal stenosis”, Australas Radiol 44(3), pp. 281-4.
16. Takahashi K, Koyama T, Igarashi S… (1987), “A classification of the herniated cervical disc based on metrizamide CT”, No Shinkei Geka 15(2), pp. 125-30.
17. Tash R, Savitz MH (5/1994), “Preoperative and postoperative neuro-radiologic evaluation of cervical disk disease”, Mt Sinai J Med 61(3), Rockland, pp. 224-7.
18. Wegener OH (1995), “Anatomy and Imaging the spine”, Whole Body Computed Tomography, Blackwell Scientific Publications, pp. 512-50.