Điều trị rối loạn tiền đình và thất điều: Dưới góc nhìn y học bằng chứng
Võ Thế Nhân 1,3, Võ Hồng Khôi 1,2,3
1 Trung tâm Thần kinh, Bệnh viện Bạch Mai
2 Bộ môn Thần kinh, Đại học Y Hà Nội
3 Bộ môn Thần kinh, Đại học Y Dược – Đại học Quốc gia Hà Nội
1. GIỚI THIỆU
Thuật ngữ chóng mặt bao hàm một số hội chứng đa giác quan có nguyên nhân và cơ chế bệnh sinh khác nhau, chẩn đoán chính xác đòi hỏi sự tiếp cận liên chuyên khoa. Cùng với đau đầu, chóng mặt là một trong những triệu chứng thường gặp nhất trên lâm sàng, không chỉ riêng trong chuyên ngành thần kinh. Tỷ lệ bị chóng mặt tại một thời điểm nào đó trong cuộc đời lên tới gần 30%. Bài viết này điểm lại các nhóm thuốc được sử dụng trong một số rối loạn tiền đình và thất điều, nhấn mạnh vào những bằng chứng khoa học hiện có.
2. NGUYÊN TẮC ĐIỀU TRỊ
Để điều trị hiệu quả tình trạng chóng mặt, cần tuân thủ nguyên tắc “4 Đ”: chẩn đoán đúng, lựa chọn thuốc đúng, liều lượng thuốc đủ và thời gian điều trị đủ. Trong phần lớn trường hợp, chẩn đoán đúng đạt được thông qua khai thác bệnh sử chi tiết và thăm khám lâm sàng tỉ mỉ, thậm chí không đòi hỏi các xét nghiệm cận lâm sàng. Thuốc điều trị và liều lượng cần được lựa chọn chính xác và tối ưu dựa trên các chứng cứ khoa học khách quan. Cuối cùng, chóng mặt cần được điều trị với thời gian hợp lý, tránh điều trị quá dài dẫn tới ức chế sự bù trừ trung ương và lệ thuộc thuốc; hoặc dùng thuốc không đủ thời gian trong trường hợp các tình trạng bệnh lý mạn tính đòi hỏi điều trị kéo dài như bệnh Menière, migraine tiền đình,…
Tùy thuộc vào nguyên nhân và cơ chế bệnh sinh, các dạng rối loạn tiền đình khác nhau có thể được điều trị bằng thuốc, các phương pháp vật lý trị liệu – phục hồi chức năng, các biện pháp trị liệu tâm lý, hoặc đôi khi là phẫu thuật trong một số trường hợp. Nhìn chung, phần lớn các tình trạng chóng mặt có quá trình diễn biến và tiên lượng phục hồi tương đối khả quan (do sự phục hồi chức năng tiền đình ngoại biên và sự bù trừ tiền đình trung ương); đồng thời phần lớn các dạng chóng mặt thường gặp có thể được điều trị thành công chủ yếu với thuốc và các liệu pháp phục hồi chức năng tiền đình.
3. MỘT SỐ RỐI LOẠN TIỀN ĐÌNH NGOẠI BIÊN
3 dạng rối loạn tiền đình ngoại biên tiêu biểu bao gồm: (1) suy giảm/mất chức năng tiền đình ngoại biên 2 bên (bệnh lý tiền đình hai bên – bilateral vestibulopathy), đặc trưng bởi ảo giác dao động thị trường (oscillopsia) khi chuyển động đầu kèm theo dáng đi và tư thế mất ổn định; (2) suy giảm chức năng tiền đình ngoại biên một bên cấp tính (bệnh lý tiền đình một bên cấp tính – acute unilateral vestibulopathy), đặc trưng bởi chóng mặt kiểu quay, ảo giác dao động thị trường và xu hướng đổ về bên tai bị tổn thương; đại diện tiêu biểu là viêm thần kinh tiền đình; và (3) các cơn chóng mặt kịch phát, gặp trong chóng mặt tư thế kịch phát lành tính, bệnh Menière, các cơn tiền đình kịch phát…
3.1. Bệnh lý tiền đình ngoại biên một bên cấp tính
Bệnh lý tiền đình ngoại biên một bên cấp tính là nguyên nhân phổ biến đứng hàng thứ hai của chóng mặt nguồn gốc tiền đình ngoại biên, chỉ đứng sau chóng mặt tư thế kịch phát lành tính. Bệnh lý này chiếm khoảng 7% các trường hợp bệnh nhân đến khám tại phòng khám vì chóng mặt, tỷ lệ mắc bệnh là 3,5/100000 người. Các dấu hiệu và biểu hiện chính bao gồm chóng mặt quay kéo dài khởi phát cấp tính, rung giật nhãn cầu tự phát đánh ngang, xoay về phía tai lành, mất thăng bằng với dấu hiệu Romberg dương tính (đổ về phía tai bị tổn thương khi nhắm mắt) và nôn. Ngoài ra, có thể gặp giảm/ mất phản xạ tiền đỉnh – mắt cùng bên tổn thương khi thử nghiệm kích thích nhiệt lạnh (caloric test) và test xoay đầu ngang (head impulse test) dương tính. Trước đây, nhiễm khuẩn hoặc thiếu máu mê nhĩ được cho là nguyên nhân gây viêm thần kinh tiền đình. Tuy nhiên, hiện tại, nhiễm virus được xem là nguyên nhân chủ đạo. Virus HSV-1 được tìm thấy bằng kỹ thuật PCR khi tử thiết hạch thần kinh tiền đình ở 2/3 các trường hợp, cùng với sự biểu hiện của các tế bào lympho T CD8, các cytokine và chemokine.
Điều trị bao gồm các thuốc điều trị triệu chứng (như chóng mặt, buồn nôn, nôn…) và điều trị nguyên nhân. Lưu ý, không nên sử dụng kéo dài các thuốc ức chế tiền đình do nguy cơ làm chậm trễ quá trình bù trừ tiền đình trung ương.
Về điều trị nguyên nhân, một thử nghiệm thuần tập ngẫu nhiên có đối chứng trên 141 bệnh nhân chỉ ra điều trị methylprednisolone cải thiện có ý nghĩa thống kê chức năng tiền đình ngoại biên ở các bệnh nhân viêm thần kinh tiền đình, với tỷ lệ cải thiện là 62% so với 39% ở nhóm giả dược. Qua kết quả một phân tích gộp, Valacyclovir không cho thấy hiệu quả khi đơn trị hoặc phối hợp với methylprednisolone. Tuy nhiên, theo kết quả phân tích của Cochrane, không đủ bằng chứng để đưa ra khuyến cáo điều trị methylprednisolone ở nhóm bệnh nhân này và các tác động đến chất lượng cuộc sống của bệnh nhân chưa được đánh giá đầy đủ. Bởi vậy, các nghiên cứu sâu hơn cần được tiến hành nhằm cung cấp thêm thông tin về tác dụng của corticosteroid đối với viêm thần kinh tiền đình. Trong thực hành lâm sàng, liệu trình 3 tuần điều trị methylprednisolone khởi đầu 100mg/ngày sau đó giảm liều 20mg mỗi 4 ngày được khuyên dùng.
Về điều trị bù trừ tiền đình, các nghiên cứu trên động vật chỉ ra rượu, phenobarbital, chlorpromazine, diazepam và các chất đối vận ACTH làm chậm trễ quá trình bù trừ, trong khi đó caffein, amphetamines, glucocorticoids, acetyl-DL-leucine,… thúc đẩy quá trình này. Trong đó, acetyl-DL-leucine, với vai trò là tiền chất của glutamate, giúp tăng cường dẫn truyền các tín hiệu thần kinh từ tiền đình của bên tổn thương về trung ương và tái lập sự cân bằng hoạt động của tiền đình.
3.2. Các cơn chóng mặt kịch phát
a) Chóng mặt tư thế kịch phát lành tính
Chóng mặt tư thế kịch phát lành tính (BPPV) là một rối loạn của tai trong được đặc trưng bởi các cơn chóng mặt kịch phát xảy ra khi thay đổi tư thế đầu. Cơ chế bệnh sinh của BPPV liên quan tới sự hiện diện của sỏi tai trong một hoặc nhiều ống bán khuyên. Một nghiên cứu quần thể ước tính BPPV có tỷ lệ mắc phải trong cuộc đời là 2,4% và đây là thủ phạm của 8% số trường hợp chóng mặt mức độ từ trung bình đến nặng. BPPV ống bán khuyên sau chiếm khoảng 90% các trường hợp và BPPV ống bán khuyên ngang chiếm khoảng 8% các trường hợp, theo kết quả phân tích tổng quan trên 3342 bệnh nhân. Trong một số ít trường hợp, sỏi tai có thể gặp tại ống bán khuyên trước hoặc tại đồng thời nhiều ống bán khuyên.
BBPV thường tiến triển lành tính và tự khỏi. Trong nghiên cứu của tác giả Imai trên 70 bệnh nhân BBPV được theo dõi mà không điều trị, thời gian phục hồi trung bình là 39 ngày, tuy nhiên có thể lên đến 6 tháng ở một số trường hợp. Mặc dù tiên lượng thuận lợi, BBPV không hoàn toàn là một tình trạng lành tính, đặc biệt là ở người cao tuổi do nguy cơ dẫn đến té ngã.
Về điều trị, các phương pháp tái định vị sỏi tai như nghiệm pháp Epley, nghiệm pháp Semont với ống bán khuyên sau đã chứng minh tính hiệu quả qua kết quả của nhiều nghiên cứu, trong đó có tổng quan hệ thống của Cochrane năm 2004. Ở các trường hợp với triệu chứng nặng nề, không có dấu hiệu tự cải thiện và không đáp ứng với các phương pháp tái định vị sỏi tai, các can thiệp ngoại khoa có thể được cân nhắc. Các nhóm thuốc ức chế tiền đình (diazepam, diphenhydramine,…) cũng như các nhóm thuốc tác động đến bù trừ tiền đình, trong đó có acetyl-DL-leucine có thể được chỉ định nhằm làm giảm các triệu chứng chóng mặt, tuy nhiên bằng chứng khoa học cụ thể từ những thử nghiệm lâm sàng có đối chứng đối với các nhóm thuốc này còn hạn chế.
b) Bệnh Menière
Bệnh Menière biểu hiện bởi các cơn chóng mặt tự phát tái diễn, nghe kém, ù tai và cảm giác đầy tai (aural fullness) bên tai tổn thương. Tỷ lệ mắc phải tại một thời điểm trong cuộc đời của bệnh là 0,51%. Ứ nội dịch mê nhĩ được xem là cơ chế gây bệnh cơ bản của bệnh Menière, do tăng sản xuất nội dịch hoặc giảm quá trình hấp thu nội dịch. Ngày nay, tình trạng nội dịch có thể được đánh giá bằng MRI tai trong độ phân giải cao sau tiêm gadolinium qua màng nhĩ. Xuất phát từ cơ chế sinh bệnh học, giảm sản xuất và tăng hấp thu nội dịch đóng vai trò nền tảng trong điều trị.
Mục tiêu điều trị đối với bệnh Menière bao gồm cải thiện tình trạng chóng mặt, ù tai, bảo tồn hoặc thậm chí cải thiện tình trạng suy giảm/mất thính giác. Phần lớn các nghiên cứu tập trung vào triệu chứng nghiêm trọng nhất của bệnh: các cơn chóng mặt tự phát tái diễn. Tới nay, hơn 2500 bài báo đã được công bố về các phương pháp điều trị bệnh Menière, bao gồm chế độ ăn nhạt, các thuốc lợi tiểu, tiêm gentamicin xuyên màng nhĩ, steroids, betahistine và một số phẫu thuật. Tiêm gentamicin và steroids xuyên màng nhĩ được báo cáo có tác dụng tích cực trong việc giảm thiểu tần suất các cơn chóng mặt.
c) Cơn tiền đình kịch phát (Vestibular paroxysmia)
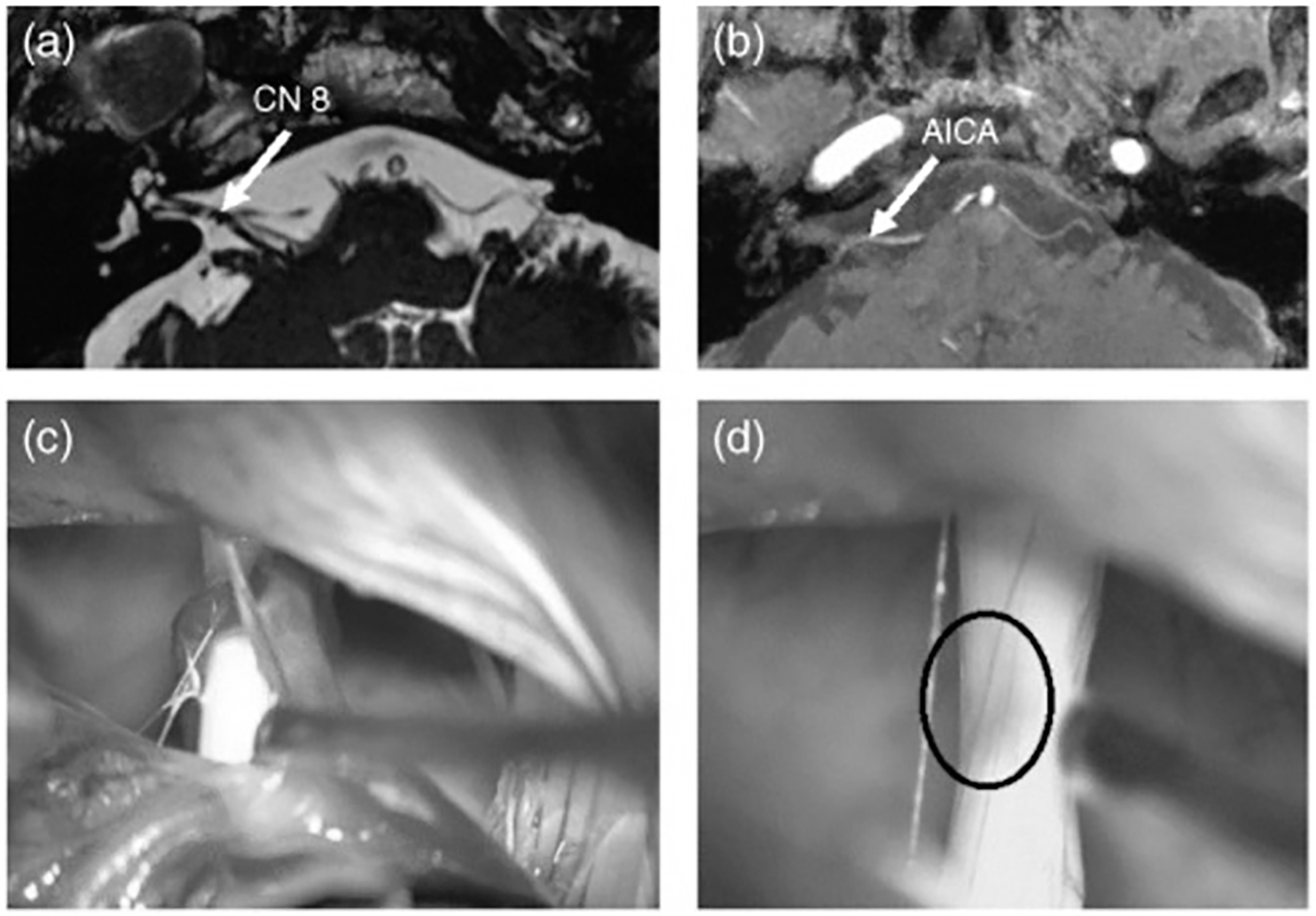
Cơn tiền đình kịch phát đặc trưng bởi các cơn chóng mặt quay ngắn kéo dài vài giây tới vài phút và có thể xảy ra tới 30 lần/ngày. Tương tự với đau dây thần kinh sinh ba và co thắt nửa mặt, xung đột thần kinh VIII – mạch máu được xem là nguyên nhân gây ra các cơn tiền đình kịch phát (Hình 1). Điều trị liều thấp carbamazepine (200-600 mg/ngày) cải thiện tần suất các cơn chóng mặt (đáp ứng với điều trị carbamazepine cung cấp thêm bằng chứng hữu ích trong chẩn đoán bệnh). Theo kết quả nghiên cứu của Hufner, điều trị carbamazepine làm giảm tần suất, mức độ nghiêm trọng và thời gian của các cơn chóng mặt. Trong trường hợp không dung nạp với carbamazepine, gabapentin, valproic acid, phenytoin, topiramate, lamotrigine hoặc baclofen là các lựa chọn thay thế. Hiện nay, thử nghiệm có đối chứng VesPa vẫn đang được tiến hành nhằm đánh giá hiệu quả của carbamazepine 400mg trong điều trị cơn tiền đình kịch phát.
Hình 1. Xung đột thần kinh VIII – mạch máu: (a) (b) hình ảnh MRI cho thấy có sự tiếp xúc giữa dây thần kinh VIII và động mạch tiểu não trước dưới (AICA). (c) hình ảnh phẫu thuật cho thấy tiếp xúc thần kinh mạch máu và (d) thể hiện vị trí thần kinh bị chèn ép, sau khi tách khỏi mạch máu.
4. MIGRAINE TIỀN ĐÌNH VÀ THẤT ĐIỀU
Các nhóm thuốc điều trị migraine tiền đình, thất điều từng đợt type 2 và thất điều tiểu não cũng như các bằng chứng liên quan được trình bày tóm lược dưới đây.
4.1. Migraine tiền đình
Migraine tiền đình là nguyên nhân phổ biến nhất của các cơn chóng mặt tái diễn nguồn gốc thần kinh trung ương. Biểu hiện đặc trưng là các đợt tấn công lặp đi lặp lại, kết hợp giữa các triệu chứng bao gồm chóng mặt, thất điều, rối loạn thị giác, các dấu hiệu thân não, đau đầu vùng chẩm, buồn nôn, nôn. Các liệu pháp điều trị tương tự migraine có aura, trong đó điều trị dự phòng với các thuốc chẹn beta, valproic acid, topiramate… ít nhất 6 tháng đóng vai trò quan trọng. Hiện nay, có không nhiều các thử nghiệm về điều trị migraine tiền đình được thực hiện. Thuốc chống trầm cảm ba vòng kết hợp thay đổi chế độ ăn cho thấy hiệu quả tích cực trong một thử nghiệm trên 81 bệnh nhân. Hiệu quả cắt cơn của các triptan – chất đối vận với thụ thể serotonin đã được chứng minh qua kết quả của nhiều nghiên cứu. Một thử nghiệm nhỏ khác trên 10 bệnh nhân cho thấy lamotrigine 100mg/ngày có tác động tích cực tới triệu chứng chóng mặt và đau đầu. Tới nay, chỉ các liệu pháp điều trị tiêu chuẩn của migraine có aura được khuyến cáo cho migraine tiền đình.
4.2. Thất điều từng đợt type 2
Thất điều từng đợt type 2 (Episodic ataxia type 2) thường xảy ra do đột biến gene CACNA1A mã hóa tiểu đơn vị alpha của kênh calci loại P/Q. Biểu hiện lâm sàng của bệnh lý kênh ion này là sự tái diễn của các cơn chóng mặt, thất điều, rối loạn vận nhãn (như rung giật nhãn cầu hướng xuống), thường chồng chéo với các triệu chứng migraine. Các đợt bệnh thường được kích phát bởi căng thẳng, gắng sức hoặc rượu và kéo dài hàng giờ đến hàng ngày. Xấp xỉ 2/3 số bệnh nhân đáp ứng với điều trị acetazolamide (250-1000 mg/ngày) và cho đến nay, acetazolamide được xem là điều trị đầu tay đối với thất điều từng đợt type 2. Tuy nhiên, hiện không có thử nghiệm lâm sàng có đối chứng nào về hiệu quả của acetazolamide. Bên cạnh đó, các tác dụng không mong muốn của acetazolamide như gây sỏi thận dẫn tới lo ngại khi lựa chọn sử dụng thuốc trong điều trị.
Năm 2004, nghiên cứu của tác giả Strupp chỉ ra aminopyridine-4 – một thuốc ức chế kênh kali có tác dụng làm giảm tần suất các đợt chóng mặt và dung nạp tốt. Gần đây, các dạng phóng thích kéo dài của aminopyridine-4 cũng cho thấy tính hiệu quả và khả năng dung nạp tốt ở bệnh nhân thất điều từng đợt type 2. Aminopyridine-4 liều 5-10mg 3 lần/ngày được khuyến cáo trong điều trị thất điều từng đợt type 2. Thử nghiệm ngẫu nhiên mù đôi có đối chứng pha III EAT2TREAT chỉ ra fampridine (một dạng aminopyridine phóng thích kéo dài) và acetazolamide đều có tác dụng làm giảm có ý nghĩa thống kê số lượng các đợt tấn công ở bệnh nhân thất điều từng đợt type 2, tương ứng là 63% (95% CI 54%–74%) và 52% (95% CI 46–60%) so với giả dược.
4.3. Thất điều tiểu não
Cho đến nay, điều trị các triệu chứng của thất điều tiểu não do thoái hóa vẫn đang là thách thức, chưa có nhóm thuốc nào được chứng minh là có hiệu quả trên thực tế, Dù vậy, aminopyridine và acetazolamide cho thấy một số tác dụng, đồng thời aminopyridine cũng có giá trị trong điều trị ở những bệnh nhân biểu hiện bằng rung giật nhãn cầu hướng xuống. Trong một nghiên cứu chùm ca bệnh hồi cứu, bệnh nhân thất điều tiểu não do các nguyên nhân khác nhau (teo đa hệ thống, đột quỵ tiểu não, đột biến gene CACNA1A…) được hưởng lợi từ việc điều trị aminopyridine-4. Thử nghiệm có đối chứng FACEG về tác dụng của aminopyridine-4 ở bệnh nhân thất điều tiểu não hiện vẫn đang được tiến hành.
Bên cạnh aminopyridine, acetyl-DL-leucine đang được xem là thuốc điều trị có hiệu quả đối với thất điều tiểu não, qua kết quả báo cáo 3 chùm ca bệnh. Trong tương lai gần, thử nghiệm ngẫu nhiên có đối chứng ALCAT hoàn tất sẽ cung cấp thêm các bằng chứng hữu ích về tác dụng của acetyl-DL-leucine đối với bệnh lý này.
5. KẾT LUẬN
Hiện nay, vẫn còn rất nhiều hạn chế về bằng chứng khoa học của các liệu pháp điều trị rối loạn tiền đình cũng như các bệnh lý thất điều. Một số thử nghiệm lâm sàng có đối chứng đang được tiến hành hy vọng sẽ bổ sung thêm các thông tin giá trị, giúp ích cho các bác sĩ thần kinh trong thực hành lâm sàng.
Acetyl-DL-leucine, dược chất được sử dụng tại Pháp từ năm 1957 và hiện nay được lưu hành rộng rãi tại Việt Nam với biệt dược Tanganil, không chỉ có tác dụng trong điều trị triệu chứng chóng mặt mà còn bước đầu cho thấy hiệu quả đối với các triệu chứng ở bệnh nhân thất điều tiểu não.
TÀI LIỆU THAM KHẢO
1. Strupp M, Brandt T. Therapy of vestibular disorders, nystagmus and cerebellar ataxia. Evidence‐Based Neurology: Management of Neurological Disorders.2015: 279-290. doi:https://doi.org/10.1002/9781119067344.ch27.
2. Nguyen-Huynh AT. Evidence-based practice: management of vertigo. Otolaryngologic clinics of North America. 2012;45(5):925-940. doi:10.1016/j.otc.2012.06.001.
3. Kalla R, Strupp M. Aminopyridines and Acetyl-DL-leucine: New Therapies in Cerebellar Disorders. Current neuropharmacology. 2019;17(1):7-13. doi:10.2174/1570159×16666180905093535.
4. Vibert N, Vidal PP. In vitro effects of acetyl-DL-leucine (tanganil) on central vestibular neurons and vestibulo-ocular networks of the guinea-pig. The European journal of neuroscience. 2001;13(4):735-748. doi:10.1046/j.0953-816x.2000.01447.x.
5. Lapira A. Vestibular migraine treatment and prevention. Hno. 2019;67(6):425-428. doi:10.1007/s00106-019-0661-3.
1. Strupp M, Brandt T. Therapy of vestibular disorders, nystagmus and cerebellar ataxia. Evidence‐Based Neurology: Management of Neurological Disorders.2015: 279-290. doi:https://doi.org/10.1002/9781119067344.ch27.
2. Nguyen-Huynh AT. Evidence-based practice: management of vertigo. Otolaryngologic clinics of North America. 2012;45(5):925-940. doi:10.1016/j.otc.2012.06.001.
3. Kalla R, Strupp M. Aminopyridines and Acetyl-DL-leucine: New Therapies in Cerebellar Disorders. Current neuropharmacology. 2019;17(1):7-13. doi:10.2174/1570159×16666180905093535.
4. Vibert N, Vidal PP. In vitro effects of acetyl-DL-leucine (tanganil) on central vestibular neurons and vestibulo-ocular networks of the guinea-pig. The European journal of neuroscience. 2001;13(4):735-748. doi:10.1046/j.0953-816x.2000.01447.x.
5. Lapira A. Vestibular migraine treatment and prevention. Hno. 2019;67(6):425-428. doi:10.1007/s00106-019-0661-3.