Đau thần kinh mạn tính
Đau thần kinh mạn tính
PGS.TS. Vũ Anh Nhị
Hội Thần kinh học Việt Nam
Định nghĩa đau mãn tính
- Chỉ có những người đang trải qua sự đau đớn có thể mô tả nó đúng cách. Đau là một trải nghiệm rất cá nhân.
- Đau là một trải nghiệm cảm giác và cảm xúc khó chịu liên quan đến tổn thương mô thực tại hoặc tiềm năng.
- Đau mãn tính là đau tiếp tục sau thời gian chữa khỏi bệnh thông thường hoặc đau kéo dài trên 3 đến 6 tháng, do bất cứ nguyên nhân nào.
4. Đau mãn tính có tính di truyền. Nhóm nghiên cứu phát hiện ra có một biến thể gen, DRD1, DRD2 liên quan đến đau mãn tính.
Dịch tễ học
- Ở Mỹ, hàng năm có khoảng một phần ba dân số di khám bệnh có than phiền đau, với chi phí từ 560.000.000 đến 635.000.000 $ mỗi năm. Ở Anh hàng năm có hơn năm triệu người đau mãn tính. Thật không may, một phần ba trong số họ không hồi phục, 11% người lớn và 8% trẻ em bị đau nặng.
- Việc đánh giá đau tùy thuộc vào định nghĩa, lên đến 20% người lớn nhận được chăm sóc đau mãn tính của bác sĩ. Đau mãn tính tăng theo độ tuổi từ 20 đến 60, chủ yếu là do đau các khớp. Khoảng 50% bệnh nhân ung thư bị đau ở một số giai đoạn của bệnh và nó thường trở thành trọng tâm của y học.
Lâm sàng và phân loại đau
- Đau cấp tính là đau có cường độ mãnh liệt và ngắn ngủi. Đau cấp tính có thể là một dấu hiệu của một chấn thương, bệnh lý nội tạng và khi vết thương lành nỗi đau thường biến mất, thời gian khoảng < 4 tuần.
- Đau mãn tính – cảm giác này kéo dài lâu hơn so với đau cấp tính, thường 3-6 tháng. Đau mãn tính có thể nhẹ hoặc cường độ cao (nặng).
- Phân loạn đau
Đau do thụ thể (Nociceptive Pain)
– Đau cơ thể (Soma)
– Nội tạng
Đau do thụ thể (Nociceptive Pain)
– Đau cơ thể (Soma)
– Nội tạng
Đau không do thụ thể (Non-Nociceptive)
– Do thần kinh
– Đau do thần kinh giao cảm
Nguyên nhân đau do thần kinh
- Đau thần kinh ngoại biên phát sinh ngoại vi (sợi nhỏ), bệnh thần chèn ép, bệnh thần kinh khu trú và đau chân tay ma sau cắt cụt. Sự tham gia của sợi “C” thể hiện bằng nhận thức bất thường của cảm nóng và “A delta” cảm giác lạnh.
- Nguyên nhân phổ biến nhất của sợi thần kinh nhỏ là đái tháo đường kiểm soát kém, sự thiếu hụt vitamin (đặc biệt là tình trạng thiếu dinh dưỡng), các độc tố và các loại thuốc, virus suy giảm miễn dịch ở người (HIV), hội chứng cận ung thư, và bệnh thần kinh di truyền (ví dụ, erythromelalgia, thoái hóa dạng tinh bột).
- Đau thần kinh trung ương bao gồm đau sau đột quỵ não và đau từ bệnh tủy, như chấn thương, bệnh xơ cứng rải rác, bệnh tủy sống và liên quan đến HIV .
- Đau thần kinh thường được mô tả như nhức nhối, cháy bỏng, và châm chích. Có thể có đau ở vùng tê, ngứa ran, hoặc cảm giác chân bị kim châm. Đau phát sinh từ một khu vực gây tê được gọi là “đau gây tê”.
- Đau có thể không rõ một phân bó thần kinh ngoại vi cho da, nếu kiểm tra một bệnh sử hay khám tỷ mỉ sẽ tìm thấy một một phân phối thần kinh.
- Một test kéo căng thần kinh hoặc đè nén nơi TK đi qua làm trầm trọng thêm cơn đau, ví dụ, nâng chân thẳng, xương đùi căng bằng cách mở rộng hông, đè ép dây TK trụ qua khuỷu tay.
- Hội chứng đau khu vực phức hợp (complex Regional Paine syndrome); Hội chứng đau khu vực, xuất hiện vài ngày đến vài tuần sau khi chấn thương thực thể, có thể là lớn hay nhỏ, những phát hiện bất thường xa vùng tổn thương khu vựcđược chẩn đoán. Các thuật ngữ “loạn dưỡng giao cảm phản xạ “, “đau giao cảm ” đã được sử dụng trong quá khứ và vẫn còn hội chứng đau hỗn hợp khu vực (complex Regional Pain syndrome).
Làm thế nào để lượng giá đau
Hầu như không thể đo lường đau khách quan của một người bệnh. Hầu hết các chuyên gia cho rằng cách tốt nhất để tìm ra bao nhiêu đau của một người đang chịu đựng là do một báo cáo đau chủ quan. Một đánh giá toàn diện đau nên bao gồm:
1) Việc xác định tất cả những cơn đau. Điều này phải bao gồm những nội dung quan trọng nhất.
2) Các ghi lại chất lượng và bức xúc của nỗi đau.
3) Những yếu tố làm nặng thêm hoặc giảm đau.
4) Cơn đau xảy ra trong suốt cả ngày?
5) Điều gì tác động cơn đau (chẳng hạn như chức năng vận động)?
6) Điều gì tác động cơn đau có về tâm trạng con người?
7) Sự hiểu biết của người bị “đau đớn của họ”.
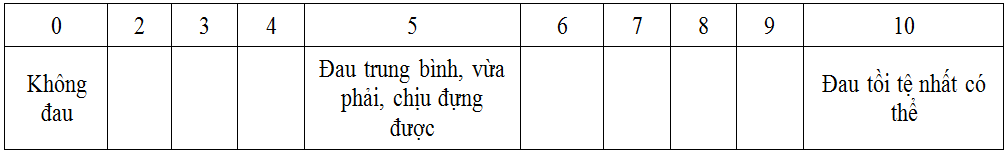
8) Thang điểm 10 được đưa ra một hình thức mà yêu cầu bệnh nhân đánh dấu 0-10 mức độ của BN đau. 0 là không đau, 5 là đau vừa phải, và 10 là nỗi đau tồi tệ nhất có thể tưởng tượng.
Chúng tôi rất thường dùng thang điểm này vì đơn giản và dễ ước lượng cảm giác đau chủ quan của bệnh nhân.
Tiên lượng
1. Chất lượng sống của bệnh nhân với nỗi đau được xác định ảnh hưởng nhiều hoạt động thể chất, tâm trạng, và chức năng xã hội. Tiên lượng tốt nếu những yếu tố này có thể được kiểm soát.
2. Đau mãn tính đáp ứng kém với điều trị bằng thuốc.
- Khoảng 30% bệnh nhân có một đáp ứng dài hạn thỏa đáng với đơn trị liệu opioid (thuốc có khả năng gây độc và nghiện).
- Khoảng 50% bệnh nhân đau thần kinh có giảm đau vừa phải với các loại thuốc bổ trợ không gây nghiện bao gồm các thuốc chống động kinh và thuốc chống trầm cảm). Chỉ có 10 đến 20% bệnh nhân có giảm đau hoàn toàn với phương pháp này. Tác dụng giảm đau của các thuốc trên giảm theo thời gian.
3. Khoảng 85% bệnh nhân đau ung thư sẽ có một phản ứng thỏa đáng khi điều trị với các loại thuốc gây nghiện và không gây nghiện. Đau thần kinh và đau khác từ cơ chế khác nhau, đau đớn đã trở thành liên tục, tác dụng phụ của điều trị là khó kiểm soát, và ma túy hoặc rượu là thứ dể lạm dụng.
Chẩn đoán
Xây dựng chẩn đoán
- Nên bao gồm một chẩn đoán y khoa tổng quát (nếu có thể ), các yếu tố tâm lý (cả tình cảm và nhận thức) và xã hội được điều chỉnh kinh nghiệm đau đớn.
- Một mục tiêu trung tâm là xác định các bệnh lý nếu có thể sửa chữa được.
- Đánh giá chung, bao gồm việc đánh giá các mục tiêu y khoa và mục tiêu của bệnh nhân.
ĐIỀU TRỊ CHUNG
Tổng quan
Quản lý đau mạn tính không ác tính phải được xem xét tất cả các khía cạnh từ chẩn đoán đến điều trị. Ở đây chúng tôi mô tả các nguyên tắc chung về quản lý cả nguyên nhân hiếm gặp của đau và cách điều trị đau, bao gồm cả nguồn gốc thần kinh.
Nguyên tắc của quản lý dược lý
- Mục tiêu: là quản lý đau, hướng tới cơ chế gây đau (có thể nghi ngờ đau).
- Nguyên tắc quản lý thuốc giảm đau;
- Thuốc được sử dụng trong một thời gian cố định (ngày 2-3 lần, sáng, chiều).
- Dự phòng tình huống khi vận động làm tăng đau, giảm đau bổ sung có thể được dự phòng.
- Cần được xem xét trong sự hiện diện của một đợt (đau cấp). Điều chỉnh chế độ thời gian dùng thuốc.
- Thuốc giảm đau thông thường.
– Acetaminophen (hoặc paracetamol)
- Thuốc này được sử dụng cho thời gian hạn chế đau thụ thể đau nhẹ. Nó không làm giảm bớt đau thần kinh nhưng có thể hữu ích khi đau thần kinh càng trầm trọng hơn bởi một thành phần đau thụ thể.
- Liều lượng là 500 đến 1000 mg bằng đường uống mỗi 6 giờ.
- Không dùng thuốc vời liều 4 g / ngày
- Thuốc ít tác dung phụ nhưng liều tích lũy quá mức và quá liều có thể dẫn đến suy gan. Kéo dài thời gian prothrombin đã được báo cáo và chăm sóc phải được thực hiện với bệnh nhân dùng thuốc chống đông máu, hạn chế cho bệnh nhân đái tháo đường.
– Thuốc kháng viêm không steroid (NSAIDs)
- Những loại thuốc này được sử dụng để giảm đau mức độ vừa, đặc biệt là nếu có một phản ứng viêm. Không sử dụng lâu dài của NSAIDs (quá 4 tuần). Chúng ít có tác dụng hoặc không có lợi ích cho đau thần kinh và đau mãn tính. Hiệu quả của NSAID cũng khác nhau. Tuy nhiên, bệnh nhân có thể đáp ứng tốt hơn với một vài loại (theo kinh nghiệm). Những loại thuốc NSAID có khả năng phản ứng dị ứng và tác dụng phụ về tiêu hóa, suy thận, cao huyết áp và suy tim.
- Celecoxib: Thuốc ức chế COX -II- tên thương mại : celecoxib, Mibecer (VN). Thuốc ức chế COX- II ít có độc tính dạ dày tá tràng so với NSAID thông thường. Tuy nhiên, celecoxib mất tác dụng bảo vệ của nó khi dùng chung aspirin.
- Rofecoxib đã được chứng minh có nguy cơ tim mạch cao hơn so với naproxen.
– Tramadol
- Tramadol hoạt động tại các thụ thể μ-opioid và cũng làm tăng serotonergic và noradrenergic ức chế đau do thụ thể đau.
- Nó được sử dụng để giảm đau từ trung bình đến nặng. Nó là hữu ích hơn ở những bệnh nhân đau nociceptive hơn trong những trường hợp đau do thần kinh.
- Tramadol có thể hiếm khi gây co giật và cần được sử dụng thận trọng ở những bệnh nhân bị động kinh hoặc đồng thời với các thuốc ức chế tái hấp thu serotonin có chọn lọc (SSRIs). Tác dụng phụ phổ biến khác bao gồm buồn nôn, buồn ngủ, và đổ mồ hôi. Liều quá mức có thể suy hô hấp. Thuốc có thể được sử dụng mỗi 4-8 giờ. Tổng liều tối đa hàng ngày là 400 mg/ngày. Tramadol liều thường dùng 50-100 mg uống 6-8giờ. ULTRACET ® viên nén với tramadol 37,5 mg và 325 mg acetaminophen. 1-2viên/ 4-6 giờ.
Thuốc chống trầm cảm
- Chống trầm cảm ba vòng là thuốc hiệu quả nhất để giảm đau do thần kinh. Nó có thể có một số tác dụng trong điều kiện đau do thụ thể đau, chẳng hạn như đau mãn tính dai dẳng và hội chứng đau xơ cơ và điều kiện kết hợp của nó. Tác dụng giảm đau không phụ thuộc vào hiệu ứng tâm trạng thay đổi. Thuốc chống trầm cảm ba vòng thường có hiệu quả tốt nhất ở các các thử nghiệm lâm sàng đã có.
- Liều khởi đầu cho amitriptyline là 10-25 mg vào ban đêm, liều lượng có thể tăng lên từ 10 đến 25 mg vào ban đêm mỗi 3 đến 7 ngày. Liều lý tưởng sẽ có hiệu quả tốt nhất với liều tối thiểu.
- Tác dụng phụ là buồn ngủ, buồn nôn, táo bón, hạ huyết áp tư thế, khô miệng, tăng nhãn áp góc hẹp, và bí tiểu, đặc biệt là ở người già. Loạn nhịp tim có thể xảy ra ở những người dễ mắc, chẳng hạn như bệnh nhân bị nhồi máu cơ tim gần đây.
Thuốc chống trầm cảm khác
- Duloxitine gần đây đã được chứng minh là có hiệu quả trong bệnh thần kinh đái tháo đường và hội chứng đau cơ xơ. Liều là từ 30 đến 60 mg mỗi ngày một lần. Tác dụng phụ là buồn nôn tương đối phổ biến. Tương tác thuốc, bao gồm hội chứng serotonin có thể xảy ra.
- Venlafaxine đã được sử dụng ở liều 37,5 đến 300 mg/ngày trong đau mãn tính.
- Paroxetin (20-40 mg/ngày) và citalopram (20-40 mg/ngày) đã được sử dụng. Các loại thuốc này hiệu quả cho BN trầm cảm và điều trị đau.
Thuốc chống động kinh
- Thuốc chống động kinh được sử dụng như thuốc giảm đau trong đau thần kinh. Pregabalin và Gabapentin được sử dụng thường xuyên hơn phenytoin, sodium valproate, và lamotrigine.
- Carbamazepine (Tegretol) là thuốc hữu ích nhất trong các dây thần kinh sinh ba, thiệt hầu, và đau dây thần kinh chẩm.
- Liều khởi đầu là 50 mg/ngày và tăng liều sau 2 đến 3 ngày mỗi lần 50 mg/ngày.
- Tác dụng phụ thường gặp bao gồm độc tính hệ thống thần kinh trung ương (buồn ngủ, buồn nôn, chóng mặt, mất điều hòa, và nhìn đôi), phát ban, hạ natri máu, và gan hoặc xương tủy nhiễm độc .
- Oxcarbazepine (trileptal) có thể thay thế nếu carbamazepine trong trường hợp carbamazepin có chống chỉ định nhất là phát ban.
- Gabapentin
- Gabapentin (Neurontin, Gabahasan, …) đã được chứng minh điều trị đau do nguyên nhân thần kinh và thụ thể đau mãn tính, thông qua phong tỏa kênh canxi trong đau thần kinh. Các thể lâm sàng chính mà gabapentin đã được chứng minh là có hiệu quả bao gồm thần kinh ngoại biên bệnh tiểu đường và các đau thần kinh khác.
- Liều khởi đầu là 300 mg/ngày và liều này có thể tăng lên 300 mg/ngày mỗi ngày trong 3 ngày và sau đó mỗi tuần cho đến khi sự xuất hiện của đáp ứng lâm sàng hoặc độc tính. Liều tối đa thường được đưa ra là 2.400 mg/ngày chia ba liều ngày liều cao hơn lên đến 6.000 mg/ngày đã được sử dụng và hiệu quả. Chú ý BN suy thận vì thuốc được đào thải qua thận.
- Tác dụng phụ bao gồm chóng mặt, mất điều hòa và buồn ngủ. Tác dụng phụ của nó tăng lên khi dùng chung các thuốc chống động kinh khác.
- Pregabalin
- Pregabalin là thuốc điều trị tốt nhất đã được chứng minh để giảm đau thần kinh, mặc dù thử nghiệm này trong thời gian ngắn,tác dụng của thuốc thông qua phong tỏa kênh canxi. Các thử nghiệm đã được thực hiện trong đau thần kinh đái tháo đường, đau thần kinh sau zona, đau chấn thương cột sống, đau đột quỵ, và hiện tại hội chứng đau cơ xơ cũng rất hiệu quả.
- Liều khởi đầu là 75 mg vào ban đêm tăng lên sau vài ngày để đạt 150 mg. Liều tối đa là 300 mg/ngày. Một lợi ích thường rõ ràng trong vòng một đến hai tuần. Chú ý BN suy thận vì thuốc được đào thải qua thận.
- Tác dụng phụ bao gồm chóng mặt và buồn ngủ, nhìn thấy mờ và chân sưng có thể xảy ra, tăng cân với liều cao.
- Lamotrigine
Lamotrigin (Lamictal) là hữu ích trong đau dây thần kinh sinh ba, đau từ chấn thương cột sống, đau dây thần kinh và đau khác. Một thử nghiệm đã cho thấy lợi ích trong đau đớn sau khi bị đột quỵ. Liều có hiệu quả đã được chứng minh là có khoảng 400 mg/ngày.
Liệu pháp xâm lấn
- Nguyên nhân của đau nên luôn luôn được tìm kiếm và xử lý khi điều trị băng thuốc nếu không hiệu quả. Khả năng giới thiệu phẫu thuật thích hợp là nhờ một phần của cách đánh giá ban đầu.
- Thủ tục phẫu thuật trên hệ thống thần kinh bao gồm mở cột sống giải ép, kích thích trong chất xám, hạch nền và tủy sống. Được thực hiện tại các trung tâm chuyên ngành
- Thăm dò của thần kinh và dây thần kinh/giải ép dây thần kinh bởi chèn ép được thực hiện bởi bác sĩ phẫu thuật có kinh nghiệm trong kỹ thuật, theo dõi lâu dài khả năng hết hẳn là khó đạt được.
- Phương phát kích thích điện và các sóng có tần số thấp cũng có hữu ích trong trường hợp lựa chọn của đau chân tay và cột sống. Một đánh giá tâm lý xã hội đầy đủ là bắt buộc trước khi thực hiện ở bệnh nhân bị đau mãn tính không ác tính.
- Tiêm trong ống sống (trong màng cứng) phương pháp này phải được quản lý bởi các bác sĩ được đào tạo trong việc sử dụng. Hiện nay, morphine là loại thuốc chỉ được chấp thuận cho mục đích này, mặc dù những người khác được sử dụng.
TAI LIỆU THAM KHẢO
- Adams and Victors, (2014) Principles of Neurology , tenth edition 2014. Ch 2,3,5
- American Psychiatric Association. Diagnostic and Statistical Manual of Mental Disorders. 4th ed. Washington, DC: American Psychiatric Association; 2010.
- Gibson SJ, Weiner DK, eds. Pain in Older Persons. Seattle: IASP Press; 2010.
- Howard .L, Field, Josephe.B Martin (2015) ChapterV, Pain: Pathophysiology and Management in Harrison S Neurology in clinical medicin. P 40-49.
- McMahon SB, Koltzenburg M, eds.Wall and Melzack’s Textbook of Pain. 5th ed. Edinburgh, UK: Elsevier Churchill Livingstone; 2006.
- Mersky H, Bogduk N, eds. (2009) Classification of Chronic Pain: Task Force on Taxonomy— International Association for the Study of Pain. Seattle, WA: IASP Press; 2012.
- Robert D. Helme, (2011)chronic Pain, in Samuels –Manual of Neurologic Therapeutics. 8th Edition 1605, 2010p328-348.
- Sommer, C.; Häuser, W.; Burgmer, M.; Engelhardt, R.; Gerhold, K.; Petzke, F.; Schmidt-Wilcke, T.; Späth, M. et al. 2012. Etiology and pathophysiology of fibromyalgia syndroame. Schmerz 26 (3): 259–6.