Đánh giá tiêu chuẩn can thiệp nội mạch dựa trên tiêu chuẩn lâm sàng, hình ảnh học thường quy và một số thông số áp dụng phần mềm trí tuệ nhân tạo rapid ở bệnh nhân đột quỵ não trong 24 giờ đầu
Đánh giá tiêu chuẩn can thiệp nội mạch dựa trên tiêu chuẩn lâm sàng, hình ảnh học thường quy và một số thông số áp dụng phần mềm trí tuệ nhân tạo rapid ở bệnh nhân đột quỵ não trong 24 giờ đầu
Hoàng Quốc Việt1, Nguyễn Huy Ngọc2, Nguyễn Quang Ân1
Sở Y tế Phú Thọ1
Trường Cao đẳng Y tế Phú Thọ2
TÓM TẮT:
Mục tiêu: Đánh giá tiêu chuẩn mở rộng can thiệp nội mạch dựa trên tiêu chuẩn lâm sàng, hình ảnh học thường quy và một số thông số áp dụng phần mềm RAPID ở nhóm BN NC.
Đối tượng và phương pháp nghiên cứu: Gồm 61 bệnh nhân Nhồi máu não cấp đến viện trong cửa sổ thời gian 24 giờ kể từ thời điểm khởi phát tại Trung tâm đột quỵ-Bệnh viện Đa khoa tỉnh Phú Thọ, từ tháng 6 năm 2021 đến tháng 6 năm 2022.
Kết quả: Phần lớn bệnh nhân không rõ thời điểm khởi phát chiếm 41%, tỷ lệ bệnh nhân nhập viện trong vòng 6 giờ gần tương đương với tỷ lệ bệnh nhân nhập viện trong vòng từ 6 – 24 giờ với tỷ lệ lần lượt là: 27,9% và 31,1%. Nhóm điểm NIHSS tăng dần thì thể tích Tmax > 6s cũng tăng dần. Không có sự khác biệt rõ rệt giữa thể tích vùng mismatch với các nhóm điểm NIHSS. Có mối liên quan giữa thể tích vùng lõi nhồi máu với điểm ASPECT và điểm tuần hoàn bàng hệ với p < 0,01.
Kết luận: Điểm ASPECT ≥ 6 và điểm tuần hoàn bàng hệ mức độ trung bình, tốt có thể dự đoán thể tích lõi ổ nhồi máu ở nhóm bệnh nhân mở rộng cửa sổ điều trị. Thang điểm mức độ lâm sàng NIHSS không liên quan đến vùng thể tích tranh tối tranh sáng, nhưng có tương quan tuyến tính đến toàn bộ vùng tổn thương.
Từ khóa: Nhồi máu não, cắt lớp vi tính tưới máu não, phần mềm trí tuệ nhân tạo Rapid.
1. ĐẶT VẤN ĐỀ
Đột quỵ não là nguyên nhân gây tàn phế ở Việt Nam và trên thế giới. Nhiều biện pháp điều trị đã được nghiên cứu và áp dụng, tuy nhiên 2 biện pháp điều trị thực thụ cho đột quỵ nhồi máu não là: Tiêu huyết khối đường tĩnh mạch và can thiệp nội mạch lấy huyết khối bằng dụng cụ cơ học. Hàng triệu bệnh nhân đã được cứu sống và giảm thiểu tỷ lệ tàn tật nhờ áp dụng 2 biện pháp điều trị này. Tuy nhiên vì nhiều yếu tố khác nhau, trong đó đặc biệt là cửa sổ thời gian điều trị ngắn đã khiến cho số bệnh nhân được can thiệp chỉ chiếm khoảng 5% số bệnh nhân đột quỵ nói chung.
Từ những năm 2018, tại Việt Nam cũng đã có một số đơn vị tiến hành triển khai can thiệp điều trị bệnh nhân đột quỵ nhồi máu não cấp trong cửa sổ 6-24 giờ. Tuy nhiên các tiêu chuẩn lựa chọn bệnh nhân ở các đơn vị đều có những đặc điểm khác nhau, chưa có sự thống nhất, chưa có sự phổ biến do cần được đánh giá bởi các chuyên gia đột quỵ và can thiệp điện quang đầu ngành. Phần mềm trí tuệ nhân tạo RAPID có thể là chìa khóa giúp các phương án lựa chọn bệnh nhân can thiệp trở nên khả thi tuy nhiên khó khăn trong triển khai và áp dụng rộng rãi. Vậy nên định hướng so sánh giữa các tiêu chuẩn lựa chọn bệnh nhân dựa trên một số thông số áp dụng trí tuệ nhân tạo và lựa chọn trên những tiêu chuẩn lâm sàng, cận lâm sàng cơ bản, sẵn có ở nước ta cũng là nội dung quan trọng cần nghiên cứu. Ở nước ta cũng chưa có nghiên cứu nào như vậy được thực hiện. Đó là cơ sở để chúng tôi thực hiện tiến hành nghiên cứu: “Đánh giá tiêu chuẩn mở rộng can thiệp dựa trên tiêu chuẩn lâm sàng, hình ảnh học thường quy và một số thông số áp dụng phần mềm RAPID”.
2. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
2.1. Đối tượng
Gồm 61 bệnh nhân Nhồi máu não cấp đến viện trong cửa sổ thời gian 24 giờ kể từ thời điểm khởi phát tại Bệnh viện Đa khoa tỉnh Phú Thọ, từ tháng 6 năm 2021 đến tháng 6 năm 2022, đáp ứng cáo điều kiện tiêu chuẩn chọn bệnh nhân:
+ Tuổi ≥ 18.
+ Điểm mRS: 0-1 điểm.
+ Được khảo sát hình ảnh não, mạch não: CLVT sọ não; CTA; MRI mạch máu não.
+ Được khảo sát một số thông số áp dụng phần mềm RAPID: Thể tích lõi nhồi máu; Thể tích vùng tổn thương; Thể tích vùng tranh tối tranh sáng trên phim CTP.
+ Được sự chấp thuận của BN hoặc người đại diện hợp pháp đồng ý tham gia NC.
Loại khỏi nghiên cứu khi có 1 trong các tiêu chí:
+ Suy gan, suy thận nặng: Creatinine > 264 μmol/L.
+ Nhồi máu não do tổn thương hệ mạch thuộc tuần hoàn não sau.
+ Bệnh nhân có chỉ định: Tiêu sợi huyết; Can thiệp lấy huyết khối bằng DCCH trong cửa sổ 6 giờ đầu bằng hình ảnh học thường quy.
2.2. Phương pháp nghiên cứu
a) Thiết kế nghiên cứu
Nghiên cứu mô tả cắt ngang.
b) Nội dung nghiên cứu
Đánh giá các số liệu thu được dựa vào các tiêu chuẩn sau:
– Đánh giá các tiêu chuẩn lâm sàng: Mức độ nặng của đột quỵ não theo thang điểm NIHSS; Mức độ liệt theo thang điểm sức cơ MRC; Rối loạn ý thức theo thang điểm Glasgow
– Đánh giá các tiêu chuẩn chẩn đoán hình ảnh CLVT thường quy:
+ Điểm ASPECT;
+ Vị trí hẹp, tắc mạch;
+ Thang điểm tuần hoàn bàng hệ;
– Đánh giá các tiêu chuẩn chẩn đoán hình ảnh CLVT tưới máu não áp dụng phần mềm RAPID
+ Đánh giá thể tích vùng lõi nhồi máu:
V (Core = CBF < 30%) (ml)
+ Thể tích vùng tổn thương: V (Tmax > 6s) (ml)
+ Thể tích vùng Mismatch = V (CBF < 30%) – V (Tmax>6s) (ml)
– Đánh giá lựa chọn dựa trên tiêu chuẩn hình ảnh não, mạch não trên phim CLVT thường quy đáp ứng các điều kiện: NIHSS ≥ 10 và ASPECT ≥ 7. Hoặc ASPECT = 6 và điểm THBH ≥ 2.
– Đánh giá lựa chọn dựa trên một số thông số áp dụng phần mềm RAPID trên phim CLVT đáp ứng các điều kiện: V(Core) < 70 ml; V(Mismatch) ≥ 15 ml; Tỷ số Mismatch ≥ 1,8.
2.3. Xử lý số liệu
Xử lý số liệu trên phần mềm SPSS 22.0 bao gồm: Thống kê mô tả chung các biến số nghiên cứu. Các biến định tính được mô tả bằng tần suất và tỷ lệ phần trăm (%). ). Các biến định tính được mô tả bằng tần suất và tỷ lệ phần trăm (%). So sánh hai giá trị trung bình của một nhóm bằng Paired – sample T – test, so sánh hai giá trị của hai nhóm bằng Student t-test và so sánh ba giá trị trở lên bằng ANOVA test, giá trị p < 0,05 được coi là có ý nghĩa thống kê.
3. KẾT QUẢ
3.1. Đặc điểm chung của nhóm NC
Số bệnh nhân nam nhiều hơn nữ, tỷ lệ nam/nữ = 1,3/1. Trong đó nam giới chiếm 57,4%, nữ giới chiếm 42,6%.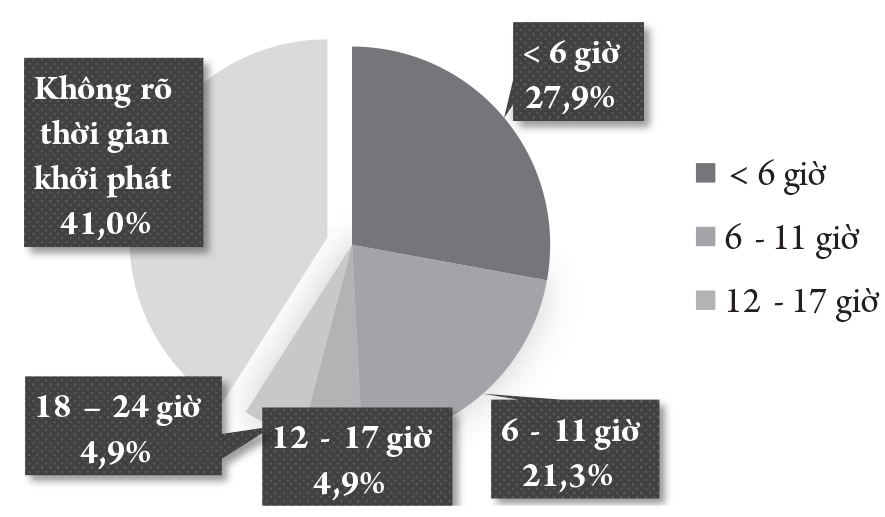
Phần lớn bệnh nhân không rõ thời điểm khởi phát chiếm 41%, tỷ lệ bệnh nhân nhập viện trong vòng 6 giờ gần tương đương với tỷ lệ bệnh nhân nhập viện trong vòng từ 6 – 24 giờ với tỷ lệ lần lượt là: 27,9% và 31,1%.
Bảng 1. Đặc điểm triệu chứng khởi phát
| STT | Triệu chứng khởi phát | Số bệnh nhân | Tỷ lệ (%) |
| 1 | Nói khó/thất ngôn | 30 | 49,2 |
| 2 | Liệt nửa người | 43 | 70,5 |
| 3 | Méo miệng | 11 | 18 |
| 4 | Đau đầu | 8 | 13,1 |
| 5 | RL cảm giác nửa người | 5 | 8,2 |
| 6 | Chóng mặt | 2 | 3,3 |
| 7 | Nôn, buồn nôn | 1 | 1,6 |
| 8 | Cơn co giật | 1 | 1,6 |
Triệu chứng khởi phát thường gặp về dễ nhận biết nhất là liệt nửa người với tỷ lệ 70,5%, nói khó/thất ngôn cũng thường gặp chiếm 49,2%.
3.2. Đặc điểm chẩn đoán hình ảnh
Bảng 2. Đặc điểm vị trí tắc động mạch não
| Đặc điểm | Số bệnh nhân
(n=61) |
Tỷ lệ
(%) |
| Tắc ĐM cảnh | 9 | 14,7 |
| Tắc ĐM cảnh trong nội sọ | 8 | 13,1 |
| Tắc ĐM cảnh trong ngoài sọ | 10 | 16,4 |
| Tắc M1 ĐM não giữa | 25 | 41 |
| Tắc M2 ĐM não giữa | 9 | 4,9 |
| Tắc nhiều vị trí | 6 | 9,8 |
| Hẹp ĐM não | 6 | 14,7 |
Tỷ lệ cao nhất là tắc đoạn M1 ĐM não giữa chiếm 41%, ít hơn là tắc động mạch cảnh trong đoạn nội sọ và ngoại sọ lần lượt là 16,4% và 13,1%.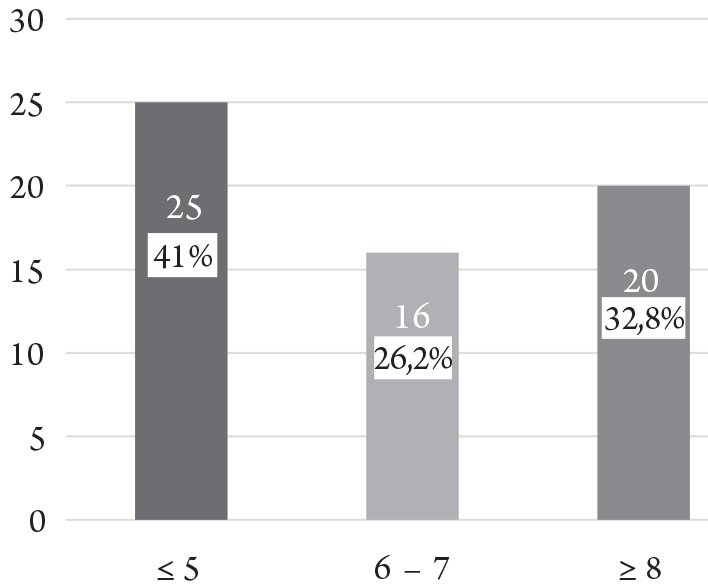 Biểu đồ 2. Điểm ASPECT cho vùng cấp máu của động mạch não giữa
Biểu đồ 2. Điểm ASPECT cho vùng cấp máu của động mạch não giữa
25 bệnh nhân có điểm ASPECT ≤ 5, chiếm tỷ lệ cao nhất là 41%, nhóm bệnh nhân ASPECT ≥ 8 chiếm 32,8%.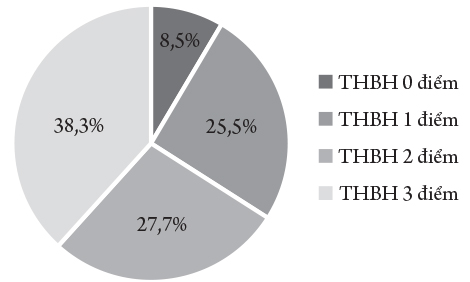 Biểu đồ 3. Mức độ tuần hoàn bàng hệ của hệ tuần hoàn não trước
Biểu đồ 3. Mức độ tuần hoàn bàng hệ của hệ tuần hoàn não trước
Đa phần bệnh nhân có tuần hoàn bàng hệ tốt với điểm tuần hoàn bàng hệ 3 điểm (38,3%), điểm tuần hoàn bàng hệ 2;1 có tỷ lệ ít hơn lần lượt là 27,7%; 25,5%. Có 4 bệnh nhân không có tuần hoàn bàng hệ với tỷ lệ 8,5%.
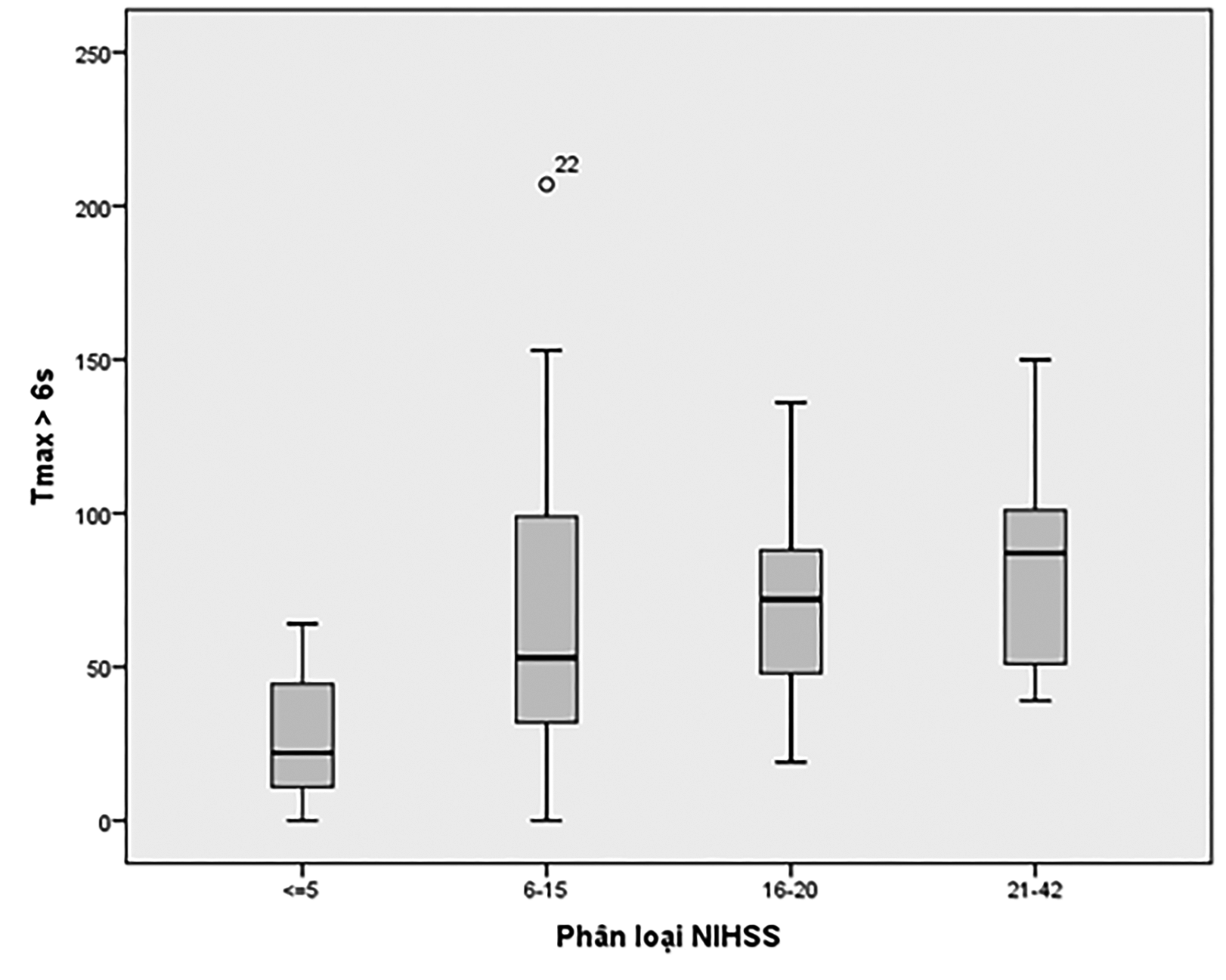
Biểu đồ 4. Biểu đồ Plot Box liên quan giữa thể tích vùng tổn thương Tmax > 6s với phân nhóm NIHSS
Những nhóm điểm NIHSS tăng dần thì thể tích Tmax > 6s cũng tăng dần.
Biểu đồ 5. Biểu đồ Plot Box liên quan giữa thể tích vùng Mismatch với phân nhóm NIHSS
Không có sự khác biệt rõ rệt giữa thể tích vùng mismatch với các nhóm điểm NIHSS.
Bảng 3. Mối liên quan thể tích vùng lõi nhồi máu với thang điểm Glasgow
| Thể tích vùng lõi nhồi máu CBF < 30% (ml) | Phân loại Glasgow | p | |||
| 3 – 5
(n=0) |
6 – 8
(n=3) |
9 – 12
(n=25) |
13 – 15
(n=33) |
||
| ≤ 20 | 0 | 1 | 13 | 24 | p < 0,05 |
| 21-50 | 0 | 1 | 5 | 4 | |
| 51-70 | 0 | 1 | 0 | 3 | |
| ≥ 71 | 0 | 0 | 7 | 2 | |
Có sự liên quan giữa thể tích vùng lõi nhồi máu CBF < 30% và điểm Glasgow trên nhóm đối tượng nghiên cứu với p < 0,05. Thể tích vùng lõi nhồi máu càng nhỏ thì ý thức bệnh nhân càng tốt.
Bảng 4. Mối liên quan giữa thể tích vùng lõi nhồi máu với tuần hoàn bàng hệ
| Thể tích vùng lõi nhồi máu CBF < 30% (ml) | Thang điểm tuần hoàn bàng hệ | Tổng | p | |||
| 0
(n=4) |
1
(n=12) |
2
(n=13) |
3
(n=18) |
|||
| ≤20 | 0 | 4 | 9 | 17 | 30 | p<0,01 |
| 21-50 | 1 | 4 | 4 | 0 | 9 | |
| 51-70 | 0 | 3 | 0 | 0 | 3 | |
| ≥71 | 3 | 1 | 0 | 1 | 5 | |
Có mối liên quan giữa thể tích vùng lõi nhồi máu với điểm tuần hoàn bàng hệ với p < 0,01. CBF < 30% càng nhỏ thì điểm tuần hoàn bàng hệ càng lớn.
Bảng 5. Mối liên quan giữa tiêu chuẩn lựa chọn can thiệp điều trị căn cứ trên hình ảnh não, mạch não thường quy với căn cứ trên một số thông số áp dụng phần mềm RAPID và trên thực tế lâm sàng
| Thời gian | ||||
| Tiêu chuẩn lựa chọn can thiệp | 6 – 11 giờ
n = 13 |
12 -17 giờ
n = 3 |
18- 24 giờ
n = 3 |
Không rõ thời gian khởi phát
n = 25 |
| Dựa trên hình ảnh não, mạch não thường quy (n =22) | 5 | 2 | 3 | 12 |
| Dựa trên một số thông số áp dụng phần mềm RAPID (n=26) | 4 | 3 | 2 | 17 |
| Thực tế can thiệp trên lâm sàng (n=15) | 2 | 2 | 2 | 9 |
Có 22 Bệnh nhân đủ điều kiện can thiệp dựa trên hình ảnh não, mạch não thường quy và 26 bệnh nhân đủ điều kiện can thiệp dựa trên một số thông số áp dụng phần mềm RAPID trên phim CLVT.
4. BÀN LUẬN
4.1. Đặc điểm chung của nghiên cứu
Đặc điểm về giới trong nghiên cứu của tôi cũng tương đồng với các nghiên cứu khác tại Việt Nam, tỷ lệ nam/nữ = 1,3/1. Trong đó nam giới chiếm 57,4%, nữ giới chiếm 42,6%.
Thời gian khởi phát là yếu tố quan trọng cho lựa chọn biện pháp điều trị phù hợp. Trong nghiên cứu của chúng tôi, tỷ lệ bệnh nhân đến viện trong vòng 6h chiếm tỷ lệ 27,9%, từ 6 – 24h chiếm 31,1%, chiếm tỷ lệ nhiều nhất là bệnh nhân không rõ thời điểm khởi phát chiếm 41%. Kết quả này tương đồng với kết quả của Nguyễn Quốc Trung, Nguyễn Huy Thắng năm 2019 là 49,1%. Khi so sánh với các nghiên cứu DEFUSE 3 và DAWN [4], [1] tỷ lệ này lần lượt là: 47 – 53% và 47 – 63% [6]. Có thể nhận thấy đối tượng bệnh nhân đột quỵ lúc ngủ chiếm tỷ lệ cao, việc phát hiện và đánh giá xét chỉ định can thiệp là rất khó khăn do thiếu những bằng chứng quan trọng. Khi thời gian cửa sổ “vàng” không thể là điều kiện tiên quyết thì việc áp dụng CTP như biện pháp bổ trợ quan trọng ở nhóm đối tượng này.
Triệu chứng khởi phát thường gặp về dễ nhận biết nhất là liệt nửa người với tỷ lệ 70,5%, nói khó/thất ngôn cũng thường gặp chiếm 49,2%. Các triệu chứng ít nhận biết hơn như: Méo miệng (18%), đau đầu (13,1%). Trong đó đau đầu không phải là triệu chứng điển hình của đột quỵ NMN tuy nhiên đây cũng có thể là lý do khiến bệnh nhân đến viện muộn.
4.2. Đặc điểm chẩn đoán hình ảnh
Điểm trung vị ASPECT trong nghiên cứu của chúng tôi là 5,61 ± 3,2, so với các nghiên cứu trong nước thì mức ASPECT này thấp hơn so với hầu hết các nghiên cứu tương tự, đặc biệt trong nghiên cứu có 25 bệnh nhân có ASPECT ≤ 5, chiếm tỷ lệ cao nhất là 41%. Lý do là do nghiên cứu của chúng tôi thực hiện trên tập bệnh nhân đến cả trong cửa sổ muộn và không rõ thời điểm khởi phát. Và theo diễn tiến tổn thương theo thời gian thì điểm trung bình ASPECT sẽ thấp hơn nhiều so với các NC trên bệnh nhân đến viện trong cửa sổ giờ vàng 6h. Trong nghiên cứu của Nguyễn Quang Ân ở nhóm bệnh nhân đến viện trong vòng 6h đầu, chỉ có 3,3% BN có ≤ 5; 23% ASPECT từ 6-8 và 73,8% có ≥ 8 [2].
Nhiều nghiên cứu trên thế giới khẳng định, đánh giá tuần hoàn bàng hệ là cách tốt nhất để lựa chọn bệnh nhân can thiệp lấy huyết khối bằng dụng cụ cơ học như nghiên cứu IMS III [3]. Đánh giá Tuần hoàn bàng hệ tốt nhất được thực hiện trên DSA hay trên phim cắt lớp vi tính đa pha. Trong NC của tôi áp dụng cách chia mức độ tuần hoàn bàng hệ của tác giả L.Tan với 4 mức độ trên phim cắt lớp vi tính mạch não [5]. Trong đó có 38,3% bệnh nhân có tuần hoàn bàng hệ tốt (THBH = 3 điểm); 27,7% tuần hoàn bàng hệ trung bình (THBH = 2 điểm); 19,7% tuần hoàn bàng hệ nghèo nàn (THBH = 1 điểm) và 6,6% không tồn tại tuần hoàn bàng hệ trên vùng tổn thương (THBH = 0 điểm).
4.3. Mối liên quan giữa lâm sàng, hình ảnh cắt lớp vi tính thường quy và một số thông số áp dụng phần mềm RAPID
Trong nghiên cứu để tìm mối liên quan giữa lâm sàng, hình ảnh học thường quy với hình ảnh CLVT áp dụng phần mềm RAPID chúng tôi tập trung nghiên cứu 2 mục tiêu. Có hay không mối liên quan giữa cách tính thể tích lõi ổ nhồi máu giữa điểm ASPECT và điểm tuần hoàn bàng hệ với Thể tích CBF < 30% trên phim CTP, và có hay không mối liên quan giữa thang điểm mức độ lâm sàng NIHSS với thể tích Mismatch trên phim CTP có áp dụng phần mềm RAPID.
Kết quả cho thấy có sự liên quan chặt chẽ giữa thể tích vùng lõi nhồi máu và thang điểm ASPECT, có ý nghĩa thống kê với p < 0,01. Khi thể tích CBF < 30% càng lớn thì ASPECT càng nhỏ. Nghiên cứu cũng chỉ ra mối liên quan chặt chẽ giữa thể tích lõi nhồi máu với CBF < 30% với thang điểm tuần hoàn bàng hệ. Đồng thời cũng nhận thấy mối liên quan giữa điểm ASPECT và thang điểm tuần hoàn bàng hệ. Thể tích CBF < 30% ≥ 71 ml là tiêu chuẩn loại trừ can thiệp ở NC DEFUSE 3 tương ứng với nhóm bệnh nhân có ASPECT ≤ 5. Theo kết quả NC của chúng tôi thì có thể thấy nếu lấy điểm ASPECT ≥ 6 làm tiêu chí can thiệp thì sẽ loại trừ được 8/9 bệnh nhân có thể tích lõi nhồi máu (CBF < 30%) ≥ 71ml.
Khi phân tích mối liên quan giữa thể tích vùng tranh tối tranh sáng với các thang điểm lâm sàng, chúng tôi không tìm thấy sự khác biệt có ý nghĩa ở các nhóm phân bổ của thể tích Mismatch khác nhau. Tuy nhiên cũng thấy được sự phân bố qua Biểu đồ 4 Plot Box liên quan giữa thể tích vùng tổn thương Tmax > 6s với phân nhóm NIHSS, thể tích Tmax > 6s tăng dần ở các nhóm có điểm NIHSS cao.
5. KẾT LUẬN
Điểm ASPECT ≥ 6 và điểm tuần hoàn bàng hệ mức độ trung bình, tốt có thể dự đoán thể tích lõi ổ nhồi máu ở nhóm bệnh nhân mở rộng cửa sổ điều trị. Thang điểm mức độ lâm sàng NIHSS không liên quan đến vùng thể tích tranh tối tranh sáng, nhưng có tương quan tuyến tính đến toàn bộ vùng tổn thương. Trên cơ sở đó, bằng các căn cứ mức độ lâm sàng NIHSS, điểm ASPECT và điểm tuần hoàn bàng hệ có thể dự đoán bệnh nhân có thể đủ căn cứ cho mở rộng điều trị can thiệp đặc hiệu. Các nhóm bệnh nhân phù hợp có thể được chuyển đến các tuyến có đủ phương tiện chẩn đoán và can thiệp để xét chỉ định mở rộng cơ hội điều trị can thiệp.
SUMMARY
Assessment of indication criteria of mechanical thrombectomy based on clinical and conventional imaging modalities versus advanced imaging modalities using Rapid AI software in ischemic stroke within 24 hour from onset
Objectives: Assessment indication of evt based on clinical, simple images versus new information of Rapid ai software in ischemic stroke within 24 hour from onset.
Subjects and methods: Including 61 patients with acute ischemic strokes admitted to the hospital within a time window of 24 hours from onset at the Stroke Center-Phu Tho Provincial General Hospital, from June 2021 to June 2022.
Results: The majority of patients with unknown time of onset accounted for 41%, the rate of patients admitted within 6 hours was similar to the rate of patients admitted within 6-24 hours, respectively: 27, 9% and 31.1%. As the group of NIHSS scores increased, the Tmax > 6s also increased. There was no significant difference between volume mismatch and NIHSS score groups. There is a relationship between infarct core volume with ASPECT score and collateral circulation score with p < 0.01.
Conclusion: ASPECT score ≥ 6 and collateral circulation score of moderate and good can predict infarct core volume in patients with extended treatment window. The NIHSS clinical grade scale is not related to the volume of penumbra, but is linearly correlated to the volume of infarct.
TÀI LIỆU THAM KHẢO
1. G.W. Albers và các cộng sự. (2018), “Thrombectomy for Stroke at 6 to 16 Hours with Selection by Perfusion Imaging”, N Engl J Med. 378, tr. 708-18.
2. Nguyễn Quang Ân (2020), “Nghiên cứu đặc điểm lâm sàng, cận lâm sàng và hình ảnh cắt lớp vi tính ở bệnh nhân NMN được tái thông trong 6 giờ đầu”, Luận án tiến sĩ y học, Học viện quân y.
3. Broderick J.P, Palesch Y.Y và Demchuk A.M (2013), “Endovascular therapy after intravenous t-PA versus t-PA alone for stroke”, N Engl J Med. 368(10), tr. 893-903.
4. R.G. Nogueira và các cộng sự. (2018), “Thrombectomy 6 to 24 Hours after Stroke with a Mismatch between Deficit and Infarct”, N Engl J Med 2018. 378, tr. 11-21.
5. Guilherme Santos Piedade và các cộng sự. (2019), “Cerebral Collateral Circulation: A Review in the Context of Ischemic Stroke and Mechanical Thrombectomy”, World Neurosurgery. 122, tr. 33-42.
6. Nguyễn Quốc Trung và Nguyễn Huy Thắng (2019), “Điều trị can thiệp nội mạch ở bệnh nhân đột quỵ thiếu máu não cấp trong cửa sổ 6 giờ đầu và cửa sổ 6-24 giờ bằng quy trình hình ảnh học thường quy”, Tạp chí y học Việt Nam. Tháng 9, số đặc biệt.