Nghiên cứu đánh giá tiên lượng nhồi máu não theo phân loại Aspect
*Trần Công Thắng, **Lưu Hồng Minh
*Đại Học Y Dược Tp. Hồ Chí Minh
**Trường Cao Đẳng Y tế Tiền Giang
TÓM TẮT
Mục tiêu nghiên cứu: Đánh giá mối liên quan giữa thang điểm ASPECT với tiên lượng kết cục tại thời điểm 3 tháng. So Sánh giá trị tiên lượng kết cục của thang điểm ASPECT với NIHSS.
Phương pháp nghiên cứu: Đoàn hệ mô tả tiến cứu, thu nhận liên tiếp bệnh nhân nhồi máu não cấp nhập viện trong 48 giờ đầu. Tất cả bệnh nhận được đánh giá thang điểm GCS, NIHSS tại thời điểm nhập viện, xuất viện, đối với thang điểm mRS và BI đánh giá tại thời điểm 3 tháng. Điểm ASPECT được đọc trên hình ảnh CT scan bằng 2 bác sĩ chẩn đoán hình ảnh và bác sĩ thần kinh độc lập nhau. Chúng tôi phân thang điểm ASPECT thành 2 nhóm: nhóm tốt: 8-10 điểm, nhóm xấu: 0-7 điểm, từ nhóm xấu phân thành 2 nhóm: nhóm 5-7 điểm và 0-4 điểm.
Kết quả: Tổng số 100 bệnh nhân nhồi máu não do tắc động mạch não giữa, tuổi trung bình 54,89; nam chiếm 62%. Điểm trung bình ASPECT có hệ số tương quan là 0,818. GCS, NIHSS tại thời điểm xuất viện, mRS và BI 3 tháng có mối liên quan với ASPECTS khi so sánh giữa ASPECTS tốt và xấu. Bệnh nhân có thời gian nằm viện ngắn tương ứng với ASPECTS tốt. Độ nhạy và độ đặc hiệu tối ưu tại tổng điểm ASPECTS bằng 7 (độ nhạy 94%, độ đặc hiệu 95%) và tại tổng điểm NIHSS bằng 10 (độ nhạy 86,7%, độ đặc hiệu 88,8%).
Kết luận: Trên bệnh nhân nhồi máu não cấp do tắc động mạch não giữa, ASPECTS là yếu tố tiên lượng mạnh trong tiên lượng két cục nhồi máu não cấp. Thang điểm ASPECT có khả năng tiên lượng kết cục tốt hơn thang điểm NIHSS.
Từ khóa: Thang điểm ASPECT, thang điểm mRS, thang điểm NIHSS, tiên lượng kết cục.
I.ĐẶT VẤN ĐỀ
Nhồi máu não (NMN) là một thể lâm sàng thường gặp của đột quỵ, chiếm 80-85% [11]. Theo thống kê của Hội tim mạch và Hội đột quỵ Hoa Kỳ năm 2006, hằng năm 565.000 bệnh nhân NMN nhập viện, tỉ lệ tử vong sau 1 tháng chiếm 16% , chi phí điều trị tốn 58 tỉ đô la [ 13] và là nguyên nhân hàng đầu gây tàn phế nặng và lâu dài. Cải thiện được tỉ lệ tàn phế, giảm tỉ lệ tử vong là một thách thức của y học. Câu hỏi đặt ra cho thầy thuốc và thân nhân bệnh nhân là tiên lượng nhồi máu não (NMN) như thế nào ngay khi nhập viện? Để đánh giá tiên lượng NMN, các nghiên cứu trước đây, người ta sử dụng các thang điểm NIHSS, Glasgow để tiên lượng mức độ nặng của đột quỵ, dùng thang điểm mRS hoặc BI để nhắm đến kết cục chức năng [6].Ngày nay, nhiều kỹ thuật hình ảnh học ra đời như CT scan, MRI…giúp thể hiện hình ảnh cụ thể về vị trí và kích thước vùng tổn thương nhồi máu não cũng nhưảnh hưởng mô não xung quanh, phục vụ cho việc chẩn đoán nguyên nhân, điều trị, và tiên lượng. Nhiều công trình nguyên cứu trên thế giới nghiên cứu tiên lượng NMN liên quan đến hình ảnh học, như Tei và cộng sự [47] tìm thấy giá trị tiên lượng của các yếu tố lâm sàng và CT scan trong tiên lượng hồi phục nhồi máu não. Nghiên cứu của Puezt [12] cho rằng CT scan tiên lượng thể tích ổ nhồi máu và có liên quan đến lâm sàng kết cục nhồi máu do tắc động mạch não giữa. Thang điểm ASPECT (Alberta Stroke Program Early CT Score) từ trước đến nay được dùng để đánh giá bán định lượng dựa trên vị trí tổn thương trên hình ảnh CT scan trên những trường hợp nhồi máu do tắc động mạch não giữa và đánh giá mức độ những thay đổi sớm do thiếu máu trên hình CT scan ở bệnh nhân đột quỵ thiếu máu não cục bộ cấp [16]. Một nghiên cứu đã ghi nhận thang điểm ASPECTS có khả năng tiên lượng tốt xuất huyết nội sọ sau khi điều trị tiêu sợi huyết đường tĩnh mạch và có mối liên quan chặt chẽ với kỹ thuật hình ảnh học tiến bộ khác như CTA, CTP, MRI [14]. Qua nhiều công trình nghiên cứu, chúng tôi ghi nhận thang điểm ASPECT thường dùng trong chỉ định điều trị NMN, và đánh giá mức độ tổn thương trên CT scan.Do đó, nhằm góp phần đánh giá vai trò tiên lượng của thang điểm ASPECT trên bệnh nhân đột quỵ nhồi máu não cấp, chúng tôi đã tiến hành nghiên cứu này với mục tiêu cụ thể sau: Đặc điểm của thang điểm ASPECT trên bệnh nhân nhồi máu não cấp.Mối liên quan giữa thang điểm ASPECT với dân số học, các yếu tố lâm sàng và kết cục nhồi máu não.
II. PHƯƠNG PHÁP NGHIÊN CỨU
Dân số mục tiêu gồm các bệnh nhân nhồi máu não cấp do tắc động mạch não giữa khởi phát trong 48 giờ đầu. Dân số chọn mẫu gồm các bệnh nhân NMN nhập vào khoa cấp cứu thỏa mãn các tiêu chuẩn chọn bệnh và loại trừ trong thời gian nghiên cứu tại Bệnh viện Đa khoa Trung tâm Tiền Giang.
Nghiên cứu cắt ngang mô tả, tiến cứu. Các biến số độc lập là dân số học, các yếu tố nguy cơ, các thang điểm đánh giá lâm sàng, tử vong, biến chứng, thời gian nằm viện, thời điểm khởi phát, thời gian chụp CT biến số phụ thuộc là thang điểm điểm ASPECT trong thời gian nghiên cứu. Chúng tôi thu nhận liên tiếp bệnh nhân NMN cấp khởi phát trong 48 giờ đầu và từ 18 tuổi trở lên. Tiêu chuẩn loại trừ trong nghiên cứu bệnh nhân NMN liên quan động mạch não trước và động mạch não sau, NMN tuần hoàn sau, NMN do huyết khối tĩnh mạch và tiền căn đột quỵ. Sau khi ghi nhận thông tin bệnh nhân, tất cả bệnh nhân được đánh giá thời điểm nhập viện, thời điểm xuất viện, và theo dõi sau 3 tháng. Ghi nhận chi tiết bệnh nhân bao gồm: tuổi, giới, yếu tố nguy cơ, thời điểm khởi phát đột quỵ đến lúc nhập viện, thời điểm chụp CT scan. Tất cả bệnh nhân thăm khám lâm sàng, khám chi tiết thần kinh và các cơ quan khác. Đánh giá thang điểm GCS và NIHSS tại thời điểm nhập viện và xuất viện. Bệnh nhân được kiểm tra đường huyết, đo điện tim, siêu âm tim, xét nghiệm Lipid máu. Kết quả chụp CT scan được đánh giá độc lập bởi bác sĩ chẩn đoán và bác sĩ thần kinh. Cả hai bác sĩ đều được huấn luyện cách đọc CT. Sau đó bệnh nhận nằm viện ghi nhận thời gian nằm viện và biến chứng trong quá trình nằm viện. Sau cùng đánh giá thang điểm mRS và BI vào thời điểm 3 tháng.bằng cách gọi điện thoại phỏng vấn thân nhân.
Các dữ liệu thu thập được ghi trong bệnh án nghiên cứu, sau đó nhập liệu vào phần nhập dữ liệu của phần mềm thống kê SPSS 16.0 để khảo sát về sự liên quan của các biến số với thang điểm ASPECT. Trong phân tích đơn biến, các biến số định tính được phân tích bằng phép kiểm chi bình phương, các biến số định lượng phân tích bằng phân tích phương sai ANOVA 1 chiều nếu 3 phương sai đồng nhất, bằng phép kiểm Kruskal-Wallis nếu như Levene Statistic < 0,05, dựa vào kiểm định Bonferroni trong post hoc để so sánh từng nhóm. Biến số ASPECTS và NIHSS được khảo sát giá trị thông qua phân tích đường cong ROC (receiver operating characteristic) để xác định, độ nhạy, độ đặc hiệu, và diện tích dưới đường cong ROC, từ đó so sánh giữa ASPECT và NIHSS.
III. KẾT QUẢ NGHIÊN CỨU
1. Đặc điểm mẫu nghiên cứu
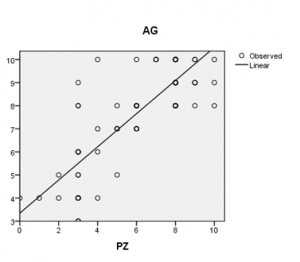
Mẫu nghiên cứu 100 bệnh nhân, trong đó có 38 nữ chiếm 38%, tuổi trung bình 54,89, nhỏ nhất là 21 tuổi, lớn nhất 90 tuổi. 90% bệnh nhân ít nhất 1 yếu tố nguy cơ. Tăng huyết áp chiếm 50%, sau đó theo thứ tự giảm dần, hút thuốc lá (46%), đái tháo đường (28%), bệnh mạch vành (20%), bệnh van tim (18%), nghiện rượu (14%), rung nhĩ (8%), TIA (7%), rối loạn Lipid máu (6%) và tiền sử gia đình có người đột quỵ (1%). 56 % bệnh nhân liệt bên phải và 44% bệnh nhân liệt bên trái có hoặc không kèm theo liệt mặt. Thang điểm ASPECT được phân từ 0 đến 10 điểm dựa vào vị trí tổn thương trên CT scan. Điểm trung trình ASPECTS là 8 dựa trên kết quả đọc của bác sĩ chẩn đoán hình ảnh, điểm trung bình ASPECTS là 7 nếu dựa trên kết quả đọc CT scan của bác sĩ thần kinh. Hệ số tương quan là 0,818. Dựa trên điểm ASPECTS, phân ra thành 3 nhóm: nhóm 0 với ASPECTS từ 8-10, nhóm 1 từ 5-7, và nhóm 3 từ 0-4. Về mối liên quan thang điểm ASPECT với các biến số, dựa trên phân tích thống kê, ghi nhận tuổi, giới, tất cả yếu tố nguy cơ, thời điểm chụp CT scan, có sự khác biệt không có ý nghĩa thống kê (ngoại trừ hút thuốc lá p=0,037). ASPECT có mối liên quan GCS, NIHSS, mRS, BI và thời gian nằm viện, sự khác biệt có ý nghĩa thống kê. Khảo sát đường cong ROC, ASPECTS có độ nhạy, độ đặc hiệu cao hơn NIHSS.
Hình 1. Mối tương quan kết quả đọc CT scan giữa BS thần kinh và BS chản đoán hình ảnh học
Bảng 2. Kết quả phân tích đơn biến giữa ASPECTS với các biến số có liên quan
| ASPECTS | p | |||
| 0 | 1 | 2 | ||
| Hút thuốc lá | 18(34,6%) | 10(50%) | 18(64,3%) | 0,037 |
| GCS nhập viện | 13,92±0,388 | 11,4±0,821 | 9,86±0,848 | <0,005 |
| GCS xuất viện | 14,69±0,466 | 13,3±1,922 | 13,14±1,88 | 0,001 |
| NIHSS nhập viện | 10,5±1,49 | 17±2,575 | 22±1,826 | <0,005 |
| NIHSS xuất viện | 5,62±0,84 | 11,95±2,06 | 13,5±1,53 | <0,005 |
| mRS 3tháng | 1,46±0,67 | 3,15±1,04 | 3,93±0,9 | 0,0001 |
| BI 3 tháng | 85±5,6 | 46,25±17,76 | 28,04±10,74 | 0,002 |
| Biến chứng | 8(15,4%) | 8(40%) | 7(25%) | 0,081 |
| Thời gian nằm viện | 9,03±1,78 | 12±2,66 | 16,61±2,82 | <0,000 |
Từ kết quả kiểm định chi bình phương về sự liên quan giữa các biến số với phân nhóm ASPECTS cho thấy các biến số tuổi, giới tính, các yếu tố nguy cơ (ngoại trừ hút thuốc lá), thời gian đến bệnh viên, thời điểm chụp CT, tỉ lệ tử vong, biến chứng cấp tính, không liên quan với thang điểm ASPECT trong nghiên cứu (p > 0,05).
Các biến số: hút thuốc lá, thang điểm NIHSS, GCS, thang điểm kết cục mRS, BI, thời gian nằm viện, là có liên quan với thang điểm ASPECT trong nghiên cứu có ý nghĩa thống kê (p < 0,05).
2. So sánh thang điểm ASPECT so với NIHSS
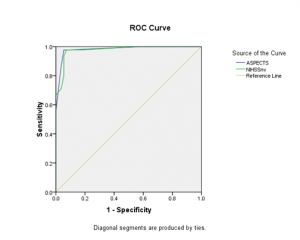
Khảo sát đường cong ROC
Hình 2. Biểu đồ đường cong ROC
IV. BÀN LUẬN
Trong nghiên cứu này, chúng tôi tiên lượng NMN dựa trên thang điểm ASPECT bằng hình ảnh trên những bệnh nhân NMN khởi phát trong 48 giờ đầu. Hệ số tương quan của nghiên cứu chúng tôi là 0,82. Điều này phù hợp với hệ số tương quan nhiều nghiên cứ khác, dao dộng từ 0,71 đến 0,85 [3,11]. Qua kết quả hệ số tương quan này ta thấy cách tính thang điểm ASPECT đánh giá chính xác và tốt hơn cách tính quy tắc 33% [14]. Hơn nữa, thang điểm ASPECT dễ sử dụng hơn đối với bác sĩ ít kinh nghiệm và thang điểm ASPECT là đơn vị đo lường định lượng khối tổn thương nhồi máu trên CT scan. Qua kết quả nghiên cứu chúng tôi ghi nhận, ASPECTS không liên quan đến thời điểm bến bệnh viện, và thời điểm chụp CT. Ngoài ra, chúng tôi ghi nhận biến chứng cấp tính không liên quan đến thang điểm ASPECT. ASPECTS có liên quan với NIHSS, GCS, và kết cục chức năng sau 3 tháng. Chúng tôi chọn thang điểm mRS tốt:0-2, xấu: >2 để đánh giá tiên lượng, dựa trên kết quả nghiên cứu của Nguyễn Bá Thắng [8] và tác giả Gonzalez [9].Qua khảo sát đường cong ROC, kết quả cho ta thấy, diện tích dưới đường cong 98%, có độ nhạy cao 94%, độ đặc hiệu 95% phù hợp kết quả với nghiên cứu của Gonzalez và cộng sự [35]. Như vậy giá trị thang điểm ASPECT đánh giá kết cục chức năng tốt.Kết quả giá trị tiên đoán kết cục tiên lượng của thang điểm ASPECT có giá trị dương tính là 96%, giá trị âm tính là 93%, điều đó chứng tỏ giá trị tiên đoán kết cục chức năng là cao [13].Nghiên cứu của chúng tôi không đưa thang điểm NIHSS lúc xuất viện để đánh giá, vì thang điểm NIHSS lúc nhập viện tiên lượng kết cục sớm hơn, nên chúng tôi không đưa vào. Thang điểm ASPECT chúng tôi dựa vào kết quả đọc của bác sĩ chẩn đoán hình ảnh học lúc nhập viện.Khi so sánh độ nhạy giữa thang điểm ASPECT và thang điểm NIHSS, thang điểm ASPECTS có độ nhạy cao hơn (93,3% so với 86,7%), cho nên có tiên lượng kết cục chức năng có giá trị cao hơn NIHSS. Trong nghiên cứu của Gonzalez và cộng sự [7], sử dụng điểm NIHSS và thang điểm ASPECT có độ nhạy tương đương nhau 86%-94,5% (p<0,0001) điều này khác với kết quả của chúng tôi, cũng có thể giải thích, chúng tôi đánh giá thang điểm NIHSS có thể sót điểm. Nghiên cứu của chúng tôi không phân tích đa biến mà chỉ phân tích đơn biến cho thấy ASPECTS có giá trị cao hơn điểm NIHSS trong khi đó tác giả Gonzalez và cộng sự [35], phân tích đa biến , kết hợp NIHSS và ASPECTS có giá trị tiên đoán kết cục mạnh.
V. KẾT LUẬN
Qua nghiên cứu này, chúng tôi kết luận thang điểm ASPECTS có giá trị tiên lương kết cục lâm sàng mạnh hơn NIHSS lúc nhập viện. Tuy nhiên chúnh ta cần thực hiện đánh giá NIHSS kết hợp ASPECTS để cho kết quả tốt nhất.
ABSTRACT
Objective: To evaluate correlation of Alberta Stroke Program Early CT Score (ASPECTS) and prediction outcome at 3 months.
Methods: In a prospective cohort study, we recruited consecutive patients with acute middle cerebralartery(MCA) ischemic stroke who presented within 48 hours of stroke onset. All the patients were evaluated at admission (GlasgowComa Scale-GCS and NationalInstitute of Health Stroke Scale-NIHSS) at discharge (GCS, NIHSS, BarthelIndex-BI and modified Rankin Scale- mRS) and at 3months (BIandmRS). CT ASPECTS was calculated by two observers independently. We divided patients into three groups ASPECTS with score of 8-10, 5-7 and 0-4.
Results: Among 100 patients with acute MCA infarction (median age 55yrs, 62 males), median ASPECTS scores had inter-rater reliability of 0.82. The mortality, GCS and NIHSS at discharge, and mRS and BI at 3 months are significantly better among patients with‘Better’ compared to ‘Worse’ APSECTS. The hospital stay was shorter inpatients with Better ASPECTS. The sum of sensitivity and specificity was maximized at ASPECTS total score of 7 (sensitivity 94%; specificity 95%) and NIHSS total score of 10 (sensitivity 86,7%; specificity 88,8%).
Conclusion: In the setting of acute stroke, ASPECTS is strong predictor of outcome in acute ischemic stroke. ASPECTS is a valid predicton better than NIHSS.
Keywords:Alberta Stroke Program Early CT score, Nation Institute of Health Stroke Scale, modified Rankin Scale, prediction outcome.
TÀI LIỆU THAM KHẢO
- AppelrosP, TerentA.Characteristics of theNational Institutes of Health Stroke Scale: results from a population-based stroke cohort at baseline and after oneyear. CerebrovascDis 2004;17:21-7.
- .Barber PA, Demchuk AM, ZhangJ,et al (2000). “ For the ASPECTS study group. Validity and reliability of a quantitative computed tomography score in predicting outcome in hyperacute stroke before thrombolytic therapy”. Lancet 355, pp.1670-4.
- BatemanB, SchumacherH, Boden-AlbalaB, etal(2006). “Factors associated with in-hospital mortality after administration of thrombolysis in acute ischemic stroke patients: An analysis of the Nationwide Inpatient Sample 1999 to 2002”. Stroke37, pp.440-6.
- Coutts SB, Lev MH, Eliasziw M, Roccatagliata L, et a (2004). ASPECTS on CTA source images versus unenhanced CT: added value in predicting final infarc textent and clinical outcome”. Stroke 35,(11) pp.2472-6
- Demchuk AM, Hill MD, Barber PA, Silver B, Patel SC, Levine SR (205).” Importance of early ischemic computed tomography changes using ASPECTS in NINDS rtPA Stroke Study”. Stroke 36, pp.2110-5.
- Dzialowski I, HillMD, CouttsSB et al (2006). “Extentof early ischemic changes on computed tomography (CT) before thrombolysis, prognostic value of the AlbertaStrokeProgramEarlyCT ScoreinECASS II”. Stroke 37, pp.973-8.
- Gonzalez RG, Lev MH, Goldmacher GV (2012). “Improved outcome prediction using CT angiography in addition to standard ischemic stroke assessment: results from the STOPStroke study”. Stroke.43, pp.560-562.
- Huybrechts KF, Caro JJ (2007). “The Barthel Index and modified Rankin Scale as prognostic tools for long- term outcomes after stroke: aq ualitativereviewofthe literature”. Curr Med Res Opin 23, pp.1627-36.
- Lev MH, Farkas J, Gemmete JJ ,Hossain ST, et al (2008). “Acute stroke: improved nonenhanced CT detection–benefits of soft-copy interpretation by using variable window width and center level settings”. Stroke 34, pp.821-25.
- Nguyễn Bá Thắng (2006). “ Nghiên cứu các yếu tố tiên lượng sớm trong nhồi máu não tuần hoàn trước”. Luận văn thạc sĩ y học, đã bảo vệ, Đại Học Y Dược Tp. Hồ Chí Minh.
- Pexman JH, Barber PA, Hill MD, et al (2001). “Use of the AlbertaStrokeProgramEarlyCTScore(ASPECTS) for assessing CTscans in patients with acute stroke”. AJNR Am J Neuroradiol 22, pp.1534-42.
- Puetz V, Dzialowski I, Hill MD, Demchuk AM. (2009). “The Alberta Stroke Program Early CT Score in clinical practice:what have we learned? Stroke 4, pp.354-64.
- Serena J,Davalos A, Segura T, Mostacero E, Castillo J (2003).”Stroke on awakening: Looking for a more rational management”.CerebrovascDis 16, pp.128-33.
- Todo K, Moriwaki H, SaitoK, Tanaka M, Oe H, Naritomi H (2006).”EarlyCTfindingsinunknown-onsetand wake-up strokes”.Cerebrovasc Dis 21, pp.367-71.
- Trần Ngọc Tài (2007). “Tần suất tử vong trên bệnh nhân nhồi máu não diện rộng trên lều”. Luận văn thạc sĩ y học đã bảo vệ. Đại Học Y Dược TP Hồ Chí Minh.
- Weir CJ, Bradford AP, Lees KR (2003) .”The prognostic value of the components of the Glasgow Coma Scale following acute stroke.”. QJM 96, pp.67-74.