Đặc điểm lâm sàng, cận lâm sàng nhồi máu não cấp tại Bệnh viện Đa khoa Trung tâm Tiền Giang
Đặc điểm lâm sàng, cận lâm sàng nhồi máu não cấp tại Bệnh viện Đa khoa Trung tâm Tiền Giang
BS. Huỳnh Thị Phương Minh
Sở Y tế Tiền Giang
TÓM TẮT
Đặt vấn đề: Nhồi máu não luôn là vấn đề thời sự của y học bởi đây là căn bệnh phổ biến, mang tính toàn cầu, có tỷ lệ tử vong cao, để lại nhiều di chứng nặng nề cả về thể xác lẫn tinh thần, thực sự là gánh nặng cho gia đình và xã hội.
Mục tiêu:Mô tả đặc điểm lâm sàng, cận lâm sàng ở bệnh nhân nhồi máu não cấp được điều trị tại Bệnh viện Đa khoa Trung tâm Tiền Giang năm 2014 – 2015.
Phương pháp: Nghiên cứu mô tả cắt ngang.
Kết quả: Khởi phát bệnh khi nghỉ ngơi chiếm 50%, thời gian vào viện ≥ 6 giờ là 54,3%. Bệnh khởi phát đột ngột chiếm 89,3%. Huyết áp tâm thu trung bình lúc vào viện là 143,9 mmHg, huyết áp tâm trương trung bình là 81,5 mmHg. Điểm Glasgow lúc vào viện 13 – 15 điểm chiếm 80%. Điểm NIHSS lúc vào viện 5 – 15 chiếm 75%. Tổn thương động mạch não giữa 80%. ASPECTS 8 – 10 chiếm 77,86%; nhồi máu não từ 2 ổ trở lên 63,6%. Kích thước ổ nhồi máu 1 – 3 cm chiếm 75%. Đường huyết trung bình lúc vào viện 141,6 ± 59,69 mg/dl. hsCRP > 3mg/L 56,4%.
Kết luận: Nắm vững đặc điểm lâm và cận lâm sàng nhồi máu não cấp giúp giảm tỷ lệ tử vong, mức độ tàn phế và tái phát.
Từ khóa: Lâm sàng, cận lâm sàng, nhồi máu não cấp.
ĐẶT VẤN ĐỀ
Nhồi máu não là bệnh lý được gây ra bởi tình trạng tắc nghẽn động mạch não cấp tính dẫn đến tình trạng suy giảm tức thời dòng máu nuôi tại vùng nhu mô não, chiếm 80 – 85% các trường hợp đột quỵ. Nhồi máu não luôn là vấn đề thời sự của y học bởi đây là căn bệnh phổ biến, mang tính toàn cầu, có tỷ lệ tử vong cao, để lại nhiều di chứng nặng nề cả về thể xác lẫn tinh thần, thực sự là gánh nặng cho gia đình và xã hội.
Tại Mỹ, một nước có nền y học hiện đại nhưng cứ mỗi 40 giây có một trường hợp đột quỵ, mỗi 3 phút có một bệnh nhân tử vong và mỗi năm có khoảng 185.000 người bị đột quỵ tái phát. Ở Pháp, bệnh lý này cũng là nguyên nhân hàng đầu gây tử vong ở người già. Còn tại Châu Á, nhiều nghiên cứu cho thấy số trường hợp mắc bệnh và tử vong do đột quỵ ngày càng gia tăng nhất là ở các nước đang phát triển, mặc dù tỷ lệ tử vong có giảm dần theo thời gian [3], [2].
Ở Việt Nam, trong khoảng thời gian gần đây đã có nhiều tiến bộ đạt được trong chẩn đoán, điều trị, dự phòng nhồi máu não nhờ hiểu rõ những yếu tố nguy cơ, cơ chế bệnh sinh, đặc biệt từ khi các đơn vị đột quỵ lần lượt ra đời. Tuy nhiên, vẫn còn nhiều vấn đề mà chúng ta cần phải quan tâm như: Tử vong và yếu tố liên quan tử vong, tái phát đôt quỵ, mức độ tàn phế. Gần đây đã có một số nghiên cứu về vai trò của các chất chỉ điểm sinh học trong nhồi máu não, nhất là hs-CRP (high sensitivity C – Reactive Protein) một chất đánh dấu viêm hệ thống như là một yếu tố mới ảnh hưởng lên tiên lượng nhồi máu não.
Hiện tại tỷ lệ tử vong chung toàn cầu khoảng 20%. Ở Việt Nam, theo Lê Văn Thành và cộng sự thì tỷ lệ tử vong chung của đột quỵ não là 30% [3].
Tại Bệnh viện Đa khoa Trung tâm Tiền Giang, bệnh đột quỵ nhập viện ngày càng nhiều, đứng thứ 6 trong số 10 bệnh nhập viện cao nhất trong năm, tỷ lệ nhồi máu não gấp 2,5 lần xuất huyết não, tỷ lệ tử vong chung từ 17 – 25,8%. Từ năm 2009, bệnh viện đã thành lập “Đơn vị đột quỵ” và áp dụng các tiến bộ trong điều trị, nhận thấy tỷ lệ tử vong có giảm (năm 2011 tỷ lệ tử vong: 15,6%). Tuy nhiên, tỷ lệ này còn cao hơn thống kê về tử vong tại Bệnh viện Nhân dân 115 là 10% .
Chính vì những lý do trên, chúng tôi tiến hành nghiên cứu đề tài: “Đặc điểm lâm sàng, cận lâm sàng nhồi máu não cấp tại Bệnh viện Đa khoa Trung tâm Tiền Giang” với mục tiêu:
Mô tả đặc điểm lâm sàng, cận lâm sàng ở bệnh nhân nhồi máu não cấp được điều trị tại Bệnh viện Đa khoa Trung tâm Tiền Giang năm 2014 – 2015.
ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Đối tượng nghiên cứu
Tất cả bệnh nhân được chẩn đoán xác định nhồi máu não cấp nhập viện điều trị tại Bệnh viện Đa khoa Trung tâm Tiền Giang trong thời gian nghiên cứu từ tháng 08 năm 2014 đến tháng 02 năm 2015.
Tiêu chuẩn chọn mẫu
Bệnh nhân được chẩn đoán nhồi máu não cấp thỏa mãn tiêu chuẩn chẩn đoán lâm sàng của TCYTTG: Khởi phát đột ngột; thiếu sót chức năng thần kinh khu trú hoặc lan tỏa của não kéo dài hơn 24 giờ hoặc dẫn tới tử vong; không có nguyên nhân rõ ràng nào ngoài nguyên nhân mạch máu não; hình ảnh CT Scan não có vùng giảm đậm độ; nhập viện trong vòng 48 giờ sau khởi phát.
Tiêu chuẩn loại trừ
Cơn thoáng thiếu máu não (TIA), nhồi máu não do rung nhĩ, có bệnh lý viêm nhiễm cấp tính hoặc đang dùng thuốc kháng viêm.
Phương pháp nghiên cứu
Mô tả cắt ngang.
Xử lý và phân tích số liệu
Phần mềm SPSS 18.0.
KẾT QUẢ
Có 140 trường hợp đột quỵ thiếu máu não cục bộ cấp thỏa tiêu chuẩn chọn mẫu.
Đặc điểm mẫu nghiên cứu
Tuổi
Nhóm tuổi có tỷ lệ cao nhất thuộc phân nhóm 70 – 79 chiếm 27,8%; phân nhóm từ 60 – 79 chiếm 50,7%. Tuổi trung bình trong mẫu nghiên cứu là 68,6 độ lệch chuẩn là 12,55.
Giới
Trong mẫu nghiên cứu có 75 nữ chiếm 53,6%; nam 65 chiếm 46,4%; tỷ lệ nữ nhiều hơn nam.
Nghề nghiệp
Mất sức lao động chiếm tỷ lệ cao 75,7%; lao động phổ thông chiếm 21,4%; công chức, kinh doanh 2,9%.
Nơi cư trú
Nông thôn chiếm tỷ lệ 75,7%; thành thị chiếm tỷ lệ 24,3%.
Tiền sử bệnh
Rối loạn lipid máu chiếm tỷ lệ cao nhất 80%, tăng huyết áp chiếm 78,6%; Tai biến mạch máu não (TBMMN) chiếm 19,3%; đái tháo đường chiếm 13,6%.
Đặc điểm lâm sàng
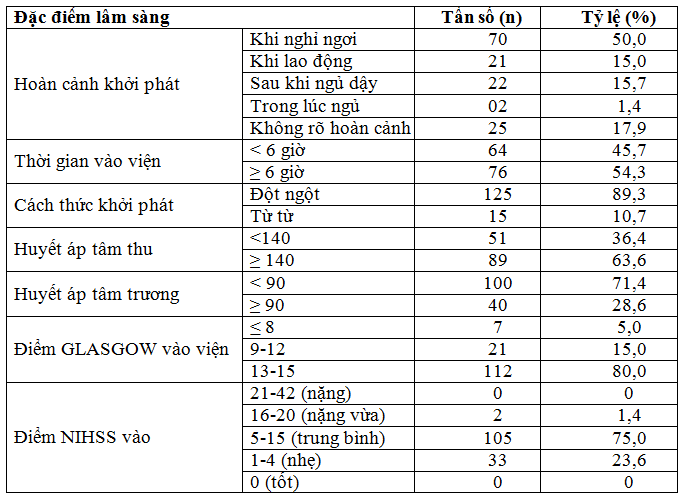
Bảng 1. Đặc điểm lâm sàng
Trung bình các biến của đặc điểm lâm sàng
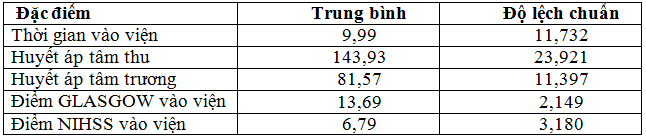
Bảng 2.Trung bình các biến của đặc điểm lâm sàng
Đặc điểm cận lâm sàng
Đặc điểm hình ảnh CT scanner não
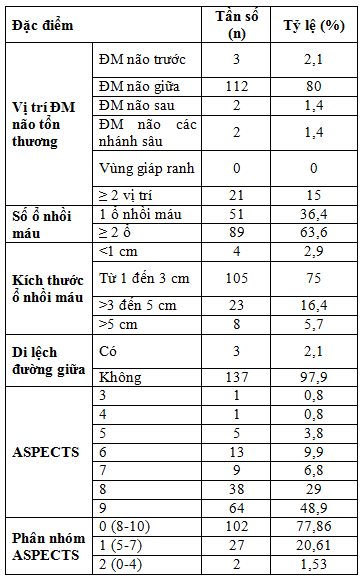
Bảng 3. Đặc điểm hình ảnh CT scanner não.
Đường huyết, hs-CRP
Bảng 4. Đặc điểm đường huyết, hs-CRP
BÀN LUẬN
Đặc điểm chung mẫu nghiên cứu
Tuổi
Tuổi là một yếu tố nguy cơ của đột quỵ nói chung. Nhiều nghiên cứu trong và ngoài nước đều đưa đến kết luận TBMMN tăng dần theo lứa tuổi và tăng vọt lên từ lứa tuổi 50 trở lên. Tuổi càng lớn thì bệnh mạch máu càng nhiều mà trước hết là xơ vữa động mạch, theo Hoàng Khánh tuổi càng lớn càng tích tụ nhiều yếu tố nguy cơ [3]. Trong nghiên cứu của chúng tôi, tuổi trung bình là 68,6; kết quả này tương đương với nhiều nghiên cứu trong và ngoài nước như nghiên cứu của Tei tuổi trung bỉnh là 67 tuổi [8], của Vũ Xuân Tân là 65,2 [7], của Nguyễn Văn Tuấn là 67,2 [10]. So với các nghiên cứu trong nước, tuổi trung bình trong nghiên cứu chúng tôi cao hơn có thể có những lý do sau: Tuổi thọ của người Việt Nam ngày càng tăng, tỷ lệ người bị các bệnh lý tăng huyết áp, đái tháo đường, xơ vữa động mạch ở người cao tuổi chiếm tỷ lệ ngày càng cao.
Chúng tôi nhận thấy nhóm tuổi 70 – 79 chiếm tỷ lệ cao 27,8%; tương tự của Nguyễn Văn Tuấn nhóm tuổi 70 – 79 chiếm 39% mắc nhiều ở nữ [10], của Trương Văn Sơn nhóm tuổi 60 – 80 chiếm 56%. Điều này phù hợp với nhận định của TCYTTG và các nước là tỷ lệ mắc bệnh tập trung ở nhóm người cao tuổi (60 – 80 tuổi).
Giới
Trong nghiên cứu của chúng tôi nữ chiếm 53,57%; nam chiếm 46,43%; tỷ lệ nữ cao hơn nam, tương tự nghiên cứu của Vũ Xuân Tân là nữ chiếm 50,88% [7], của Châu Nam Huân tỷ lệ nữ chiếm 53,2%.
Nghiên cứu của chúng tôi nữ chiếm tỷ lệ cao hơn nam, điều này khác với các y văn. Theo như nghiên cứu của Nguyễn Bá Thắng nam có tỷ lệ 54,4% [9].Đặt câu hỏi tại sao nam thường có thói quen hút thuốc lá, uống rượu, nhưng lại mắc bệnh nhồi máu não thấp hơn nữ, có lẽ nữ có nhiều yếu tố nguy cơ hơn nam nên dễ mắc bệnh hơn, ngoài ra sự khác biệt này giữa các nghiên cứu có thể do cách chọn mẫu khác nhau.
Nghề nghiệp
Chúng tôi ghi nhận nghề nghiệp mất sức lao động chiếm tỷ lệ cao nhất 75,7%; kế đến là lao động phổ thông chiếm 21,4%. Kết quả này phù hợp với nhóm tuổi trong nghiên cứu chúng tôi đa số là lớn tuổi, ít vận động.
Nơi cư trú
Trongnghiên cứu chúng tôibệnh nhân đa số sống ở nông thôn chiếm 75,7%; thành thị 24,3%; tỷ lệ này tương tự như một số nghiên cứu được thực hiện tại Việt Nam, chẳng hạn như của Châu Nam Huân ở Long An là 74,7%; của Lữ Minh Tâm ở Bến Tre tỷ lệ bệnh nhân sống ở nông thôn chiếm 70,3% [6], điều này cũng phù hợp về mặt địa lý của Tiền Giang.
Tiền sử bệnh
Tăng huyết áp
Tăng huyết áp (THA) là một yếu tố nguy cơ đột quỵ não độc lập rất mạnh cho các bệnh lý tim mạch và mạch máu não, điều này đã được chứng minh qua nhiều công trình nghiên cứu đáng tin cậy. Trong nghiên cứu của Framingham tăng huyết áptâm thu đơn độc cũng làm tăng nguy cơ đột quỵ lên gấp 2 – 4 lần. Theo Hoàng Khánh khi huyết áp tâm trương tăng lên 7,5 mmHg sẽ làm tăng tỷ lệ đột quỵ thiếu máu não cục bộ thêm 46% [3].
Trong nghiên cứu của chúng tôi ghi nhận tiền sử THA chiếm tỷ lệ khá cao 78,6%; kết quả này cũng tương tự của Đào Duy Khoa là 75% [4], nhưng lại cao hơn của Vũ Xuân Tân là 64,16% [10], của Bravata D. M tỷ lệ này là 67% [1].
Đái tháo đường
Đái tháo đường (ĐTĐ) đã được công nhận là yếu tố nguy cơ độc lập gây xơ vữa động mạch nói chung trong đó có mạch máu não, nguy cơ đột quỵ tương đối là 1,8 ở nam và 2,2 ở nữ [3]. Nghiên cứu của chúng tôi tỷ lệ bệnh nhân có tiền sử đái tháo đường là 13,6%; của Đào Duy Khoa là 16,8% [4],của Vũ Dương Bích Phượng là 22,1% [5]. Số bệnh nhân ĐTĐ có tần xuất xảy ra đột quỵ cao gấp 2,5 – 4 lần người bình thường và là một trong những nguyên nhân tử vong.
Tai biến mạch máu não
Trong nghiên cứu của chúng tôi có TBMMN cũ là 19,3%; tương đồng với nghiên cứu Lê Tự Phương Thảo là 16,5%. Những nghiên cứu khác trong và ngoài nước cho một tỷ lệ cao hơn nhiều và dao động từ 12 đến 31%. Cụ thể nghiên cứu của Tei [8] là 21,2%.
Rối loạn lipid máu
Theo y văn, mặc dù đã có nhiều nghiên cứu trong ba thập kỷ qua nhưng vai trò của rối loạn chuyển hóa lipid máu trong bệnh sinh NMN vẫn chưa được rõ ràng nhất là hiểu biết về hậu quả của bệnh này đối với tăng tần số xơ vữa động mạch vành [2]. Tuy nhiên đã có một vài nghiên cứu đề cập đến vai trò của từng thành phần lipid máu (tăng LDL, tăng cholesterol toàn bộ, tăng triglycerid và giảm HDL máu) như là yếu tố nguy cơ hình thành xơ vữa động mạch [3].
Nghiên cứu của chúng tôi có 80% bệnh nhân có rối loạn lipid máu, cao hơn nhiều so với nghiên cứu Hoàng Khánh [3], của Vũ Xuân Tân là 71,15% [7]. Hiện nay bằng các phương pháp khảo sát mạch máu qua siêu âm, chụp động mạch cản quang đã cho thấy có mối liên quan đến tăng nồng độ lipid máu với xơ vữa động mạch là nguyên nhân hàng đầu của NMN.
Cơn thoáng thiếu máu não
Cơn thoáng thiếu máu não là yếu tố nguy cơ chắc chắn gây nhồi máu não và tỷ lệ từ 0,2 đến 2,5% dân số. Nghiên cứu của chúng tôi cơn thoáng thiếu máu não chiếm tỷ lệ 0,7%, tỷ lệ này thấp hơn nhiều so với nghiên cứu của Lữ Minh Tâm là 5,5% [6], của Hoàng Khánh là 6,7% [3], của Tei là 21,2% [8]. Sự khác biệt này có nhiều khả năng là do bệnh nhân không nghĩ đó là những triệu chứng của cơn thoáng thiếu náu não nên không ghi nhận được.
Bệnh tim thiếu máu cục bộ
Chúng tôi ghi nhận bệnh tim thiếu máu cục bộ chiếm 3,6%; tỷ lệ này hơi thấp có thể do đa số bệnh nhân sống ở vùng nông thôn, nên ít quan tâm đến những biểu hiện nhẹ của bệnh tim thiếu máu cục bộ hay ít được khám sức khỏe định kỳ.
Đặc điểm lâm sàng
Hoàn cảnh khởi phát
Thời gian khởi phát đột quỵ thường xảy ra lúc nghỉ ngơi và buổi sáng sớm do sự thay đổi về nhịp sinh học, huyết áp, độ kết tập tiểu cầu. Trong nghiên cứu của chúng tôi đa số xảy ra lúc nghỉ ngơi và sau khi ngủ dậy là phù hợp với nhiều nghiên cứu khác và cũng phù hợp với đặc điểm dịch tể học của nhồi máu não. Trong nghiên cứu của chúng tôi, hoàn cảnh khởi phát khi nghỉ ngơi chiếm tỷ lệ cao nhất 50%, sau khi ngủ dậy 15,7%; tỷ lệ này cao hơn của Lữ Minh Tâm lần lượt là 38,9%; 8,3% [6].
Thời gian vào viện
Trong nghiên cứu của chúng tôi thời gian vào viện ≥ 6 giờ chiếm tỷ lệ 54,3%; điều này rất quan trọng vì có ảnh hưởng đến kết quả điều trị, hiệu quả sẽ giảm dần theo thời gian, do vậy việc rút ngắn thời gian nhập viện luôn là mục tiêu hàng đầu,nghiên cứu của chúng tôi thời gian vào viện trung bình là 10 giờ thấp hơn của Vũ Dương Bích Phượng là 26,7 giờ [5], của Nguyễn Bá Thắng là 29,63 giờ [9], đây là con số đáng khích lệ nếu biết rằng bệnh nhân chúng tôi đều sinh sống ở nông thôn nhưng do điều kiện giao thông ở nông thôn có cải thiện và các phương tiện thông tin, truyền thông phát triển đã góp phần tuyên truyền cho nhận thức của người dân về TBMMN. Khả năng nhận biết các dấu hiệu của đột quỵ não, hệ thống vận chuyển cấp cứu là các yếu tố góp phần rút ngắn thời gian nhập viện của bệnh nhân.
Cách thức khởi phát
Kết quả nghiên cứu của chúng tôi khởi phát đột ngột chiếm tỷ lệ 89,3%; từ từ chiếm 10,7%; tương tự với nghiên cứu của Vũ Dương Bích Phượng là khởi phát đột ngột 90,1% [5], và của Lữ Minh Tâm là 86,11% [6] và phù hợp với đặc điểm của NMN.
Huyết áp lúc vào viện
Tăng huyết áp là một yếu tố nguy cơ cao đối với bệnh tim mạch ở các nước công nghiệp và ngay tại nước ta tăng huyết áp đang trở thành một vấn đề sức khỏe trên toàn cầu do sự gia tăng tuổi thọ và tần suát các yếu tố nguy cơ.
Trong nghiên cứu của chúng tôi, HA tâm thu trung bình của chúng tôi là 143,93mmHg, tương tự của Đào Duy Khoa 142,94mmHg [4], HA tâm trương trung bình của chúng tôi là 81,57mmHg.
Thang điểm Glasgow lúc vào viện
Ngày càng phổ biến và được áp dụng rộng rãi cho hôn mê do các nguyên nhân khác, đặc biệt trong bệnh đột quỵ. Mức độ rối loạn ý thức và thang điểm Glasgow có liên quan với nhau, điểm Glasgow càng thấp thì rối loạn ý thức càng nặng
Kết quả của chúng tôi điểm Glasgow trung bình nhập viện là 13,69, tương đương của Vũ Dương Bích Phượng 13,8 [5], Vũ Xuân Tân là 13,2 [7], điểm Glasgow ≤ 8 điểm chiếm tỷ lệ 5%, 13 – 15 điểm chiếm tỷ lệ khá cao 80%, tương tự của Lữ Minh Tâm lần lượt là 4,6%, 63,9% [6].
Thang điểm NIHSS lúc vào viện
Thang điểm NIHSS dùng để đánh giá các thiếu sót thần kinh, theo dõi điều trị, tiên lượng kết cục đột quỵ. Điểm càng cao thiếu sót thần kinh càng nặng, tiên lượng hồi phục càng kém.
Trong nghiên cứu của chúng tôi, từ 5 – 15 điểm chiếm nhiều nhất là 75%. NIHSS trung bình là 6,79; tương đương nghiên cứu của Trương Văn Sơn là 8,39; thấp hơn so với nghiên cứu của Nguyễn Bá Thắng NIHSS trung bình là 13,42 [9], của Vũ Xuân Tân là 12,39 [7]. Sự khác biệt này có thể là do tiêu chuẩn chọn mẫu khác nhau, nghiên cứu của chúng tôi bệnh nhân nhập viện trong 48 giờ sau khởi phát, còn của Vũ Xuân Tân là 72 giờ sau khởi phát.
Đặc điểm cận lâm sàng
Đặc điểm CT Scan não
Vị trí động mạch bị tổn thương
Hình ảnh học đóng vai trò quan trọng trong việc chẩn đoán, điều trị và tiên lượng đột quỵ.
Trong nghiên cứu của chúng tôi, vị trí tổn thương chiếm cao nhất là động mạch não giữa 80%; động mạch não trước 2,1%; động mạch não sau 1,4%. Kết quả này tương đương với nghiên cứu của Lữ Minh Tâm là 82,4% [7]; của Lê Đức Hinh và cộng sự là 78% [2]; của Nguyễn Văn Tuấn là 70,5%, não trước 14,4%; não sau 3% và sống nền là 4,7% [10].
Số ổ nhồi máu
Kết quả nghiên cứu của chúng tôi ghi nhận đa số tổn thương từ 2 ổ trở lên chiếm 63,6%, khác với của Lữ Minh Tâm và của Nguyễn Văn Tuấn tổn thương 1 ổ chiếm 68,51% và 74,2% [7],[10].
Kích thước ổ nhồi máu
Chúng tôi ghi nhận kích thước ổ nhồi máu 1 – 3cm chiếm đa số 75%.
Di lệch đường giữa
Nhiều nghiên cứu đã chứng minh di lệch đường giữa gợi ý đến nhồi máu não mức độ nặng, có sự tương quan với khả năng tử vong theo sau đột quỵ. Trong nghiên cứu của chúng tôi di lệch đường giữa chiếm tỷ lệ 2,1%, nghiên cứu của Trần Ngọc Tài di lệch đường giữa chiếm 8,8%, tuy nhiên ở đây tác giả đã loại trừ những bệnh nhân hôn mê trong nhóm nghiên cứu…
Thang điểm ASPECT
Để xác định độ rộng của vùng nhồi máu đối với tổn thương động mạch não giữa, chúng tôi áp dụng thang điểm ASPECT vì dễ sử dụng, đánh giá nhanh một cách có hệ thống và có độ tin cậy, thống nhất cao giữa các nhà đánh giá lâm sàng và chẩn đoán hình ảnh, ASPECT phản ánh mức độ tổn thương sớm, có giá trị cho việc điều trị tiêu sợi huyết. Bệnh nhân có điểm ASPECT càng thấp thì nguy cơ tử vong càng cao. Nghiên cứu của chúng tôi điểm ASPECT = 9 chiếm cao nhất 48,9% phù hợp với nhiều nghiên cứu trước đó.
Đường huyết lúc nhập viện
Tăng đường huyết lúc nhập viện rất phổ biến ở giai đoạn cấp của NMN và được xem là một yếu tố tiên lượng, theo Bravata tỷ lệ tăng đường huyết thay đổi từ 6 – 30% [1]. Nghiên cứu của chúng tôi, đường huyết trung bình lúc nhập viện là 141,6 mg%, tương tự của Vũ Xuân Tân là 141,0 mg%.
Nồng độ hs-CRP
hs-CRP là chất đánh dấu sinh học chỉ điểm cho sự viêm, ngày nay được chú ý và được xem như là 1 yếu tố nguy cơ độc lập cho đột quỵ não. Các nghiên cứu hs-CRP trong đột qụy cho thấy có liên quan đến độ nặng và kết cục đột quỵ, đột quỵ tái phát,dự phòng đột quỵ tiên phát và thứ phát. Tăng hs-CRP là yếu tố tiên lượng xấu đối với bệnh nhânNMN.
Nghiêncứu của chúng tôi, hs-CRP > 3mg/L, chiếm 56,4%, hs-CRP trung bình là 15,65mg/L, cao hơn của Đào Duy Khoa là 4,46mg/L [4]. Có lẽ do thời điểm lấy mẫu khác nhau, chúng tôi thử hs-CRP vào giờ thử 48 sau khởi phát, còn cùa Đào Duy Khoa thử 24 giờ sau khởi phát.
KẾT LUẬN
Hoàn cảnh khởi phát bệnh khi nghỉ ngơi chiếm 50%, khi lao động chiếm 15%, sau ngủ dậy 15,7%; trong lúc ngủ 1,4% và không rõ hoàn cảnh chiếm 17,9%. Thời gian vào viện < 6 giờ là 45,7%; ≥ 6 giờ là 54,3%. Bệnh khởi phát đột ngột chiếm 89,3%; khởi phát từ từ chiếm 10,7%. Huyết áp tâm thu trung bình lúc vào viện là 143,9 mmHg, huyết áp tâm trương trung bình là 81,5mmHg. Điểm Glasgow lúc vào viện 13-15 điểm chiếm tỷ lệ cao nhất 80%, ≤ 8 là 5%. Điểm NIHSS lúc vào viện 5 – 15 chiếm 75%, 1 – 4 chiếm 23,6%.
Tổn thương động mạch não giữa 80%, động mạch não trước 2,1%; động mạch não sau 1,4%; động mạch não các nhánh sâu 1,4%; tổn thương từ ≥ 2 động mạch 15%. ASPECTS 8 – 10 chiếm 77,86%; 5 – 7 chiếm 27%, 0 – 4 chiếm 1,53%. Nhồi máu não 1 ổ 36,4%, ≥ 2 ổ 63,6%. Kích thước ổ nhồi máu < 1cm chiếm 2,9%; 1 – 3 cm chiếm 75%, > 3 – 5 cm là 16,4%; > 5 cm là 5,75%. Di lệch đường giữa chiếm 2,1%. Đường huyết trung bình lúc vào viện 141,6 ± 59,685. Nồng độ hsCRP: 1 – 3 mg/L chiếm 43,6%; > 3mg/L chiếm 56,4%.
ABSTRACT
The clinical and paraclinical features of acute cerebral infarction in tien giang general central hospital
Huynh Thi Phuong Minh*, Ngo Van Truyen**
Background: Cerebral infarction is always the burning issue of medicine because it is common, worldwide, of high mortality rate, which leaves a lot of severe sequels on both body and spirit, real burden for patients’ families and communities.
Objective: Describe clinical and paraclinical features of patients with acute cerebral infarction treated at Tien Giang General Central Hospital in 2014-2015.
Method: Cross-sectional study.
Result: Occurrence of infarction during resting periods accounts for 50%. Duration for hospitalization ≥ 6 hours accounts for 54.3%. Sudden occurrence accounts for 89.3%. The mean systolic blood pressure at the time of hospitalization is 143.9 mmHg, and the mean diastolic blood pressure is 81.5 mmHg. Glasgow score at the time of hospitalization of 13-15 points accounts for 80%. NIHSS at the time of hospitalization of 5-15 points accounts for 75%. Middle cerebral artery injury accounts for 80%. ASPECTS 8-10 accounts for 77.86%. The patients with at least 2 separated areas of cerebral infarction accounts for 63.6%. The dimension of the areas of cerebral infarction from 1-3 cm accounts for 75%. The mean blood sugar levels from 141.6±59.6 mg/dl at the time of hospitalization, high blood sugar levels account for 16.4%. Level of hs-CRP ≥ 3 mg/L is 56.4%.
Conclusion: Thorough understanding clinical and paraclinical features of acute cerebral infarction can help us to reduce mortality rate, disability and relapse.
Key words: Clinical, paraclinical, acute cerebral infarction.
TÀI LIỆU THAM KHẢO
- Bravata D.M, Kim N., Concato J., Brass L.M (2003), “Hyperglycemia in patients with acute ischemic stroke: how often do we sreen for undiagnosed diabetes”,QJM,(96),pp 491-497.
- Lê Đức Hinh và nhóm chuyên gia (2008), Tai biến mạch máu não, hướng dẫn chẩn đoán và xử trí, NXB Y học, Hà Nội.
- Hoàng Khánh (2004), “Dịch tễ học tai biến mạch máu não”, Thầnkinh học lâm sàng, Trương DD, Lê Đức Hinh, Nguyễn Thi Hùng, Nhà xuất bản Y học, tr.159 – 163.
- Đào Duy Khoa (2009), “Mối liên hệ của CRP trong tiên lượng đột quỵ thiếu máu não cấp trên lều”, Luận văn Thạc sĩ Y học, Đại học Y Dược TP. Hồ Chí Minh.
- Vũ Dương Bích Phượng (2012), Đánh giá tiên lượng đột quỵ thiếu máu não cấp có tăng Đường huyết, Luận án CK, Đại học Y Dược TP. Hồ Chí Minh.
- Lữ Minh Tâm (2012). Nghiên cứu đặc điểm lâm sàng, hình ảnh cắt lớp vi tính và đánh giá kết quả điều trị nội khoa NMN cấp tại Bệnh viện Nguyễn Đình Chiểu Bến Tre, Luận án chuyên khoa 2, Trường Đại học Y Dược Cần Thơ.
- Vũ Xuân Tân (2007), Yếu tố nguy cơ & tiên lượng ở bệnh nhân đột quỵ thiếu máu não cục bộ cấp, Luận án Thạc sĩ Y học, Đại học Y Dược TP. Hồ Chí Minh.
- Tei H., Uchiyama S., Ohara K., et al (2000), “ Deteriorating Ischemic Stroke in 4 Clinical Categories Classified by the OxfordshireCommunity Stroke Project”, Stroke, 31, pp.2049-2054.
- Nguyễn Bá Thắng (2006), Nghiên cứu các yếu tố tiên lượng sớm trong nhồi máu não tuần hoàn trước, Luận văn Thạc sĩ, Đại học Y Dược TP. Hồ Chí Minh.
- Nguyễn Văn Tuấn (2010), “Nghiên cứu một số đặc điểm lâm sang, hình ảnh CT scanner và cộng hưởng từ ở bệnh nhân nhồi máu não”, chuyên đề những tiến bộ trong Thần kinh học, tập 2, trang 19 – 31.