Nhận xét đặc điểm lâm sàng và một số yếu tố liên quan đến kết quả điều trị chảy máu đồi thị tại trung tâm đột quỵ não Bệnh viện Trung ương Quân đội 108
Nhận xét đặc điểm lâm sàng và một số yếu tố liên quan đến kết quả điều trị chảy máu đồi thị tại trung tâm đột quỵ não Bệnh viện Trung ương Quân đội 108
Nguyễn Văn Thông, Đinh Thị Hải Hà, Nguyễn Hồng Quân
Tóm tắt
Đối tượng: 313 bệnh nhân (BN) chảy máu đồi thị (CMĐT) điều trị tại Trung tâm đột quỵ não-Bệnh viện Trung ương Quân đội 108 từ tháng 1/2003 đến tháng 7/2011.
Mục tiêu: Tìm hiểu các triệu chứng lâm sàng, một số yếu tố liên quan đến kết quả điều trị CMĐT.
Phương pháp: Tiến cứu, theo dõi dọc.
Kết quả: Nam (73,2%), nữ (26,8%); tuổi trung bình (64,12±12,92); vào viện trong 24 giờ đầu (51,8%); tiền sử đột quỵ não (14,4%); đái tháo đường (6,7%); tăng huyết áp (73,8%). Điểm Glasgow khi vào ˂ 8 điểm (18,5%), ˃ 8 điểm (71,5%); chảy máu vào não thất (66,7%); thở máy (22,7%); ngày nằm điều trị trung bình (17±2,8) ngày; tỷ lệ sống 86,6%; tỷ lệ tử vong và xin về 13,4%); phục hồi hoàn toàn và tự đi lại (31,0%), phục hồi một phần (36,5%), không phục hồi (10,2%) ….
Từ khóa: Chảy máu não do tăng huyết áp, chảy máu đồi thị, kích thước ổ máu tụ, điểm Glasgow.
- ĐẶT VẤN ĐỀ
Chảy máu đồi thị do tăng huyết áp (HA) theo thống kê của Hội Đột quỵ Châu Âu chiếm khoảng 30% chảy máu não nguyên phát do tăng HA [6], là một trong những nguyên nhân gây tử vong lớn nhất của chảy máu não (CMN) [16]. Đồi thị nằm ở trung tâm của não bộ, tiếp xúc với não thất bên, có cấu trúc đặc thù riêng bởi nhiều nhóm nhân liên kết với vỏ não và thân não qua các bó sợi liên kết (tia đồi thị). Các mạch máu cung cấp cho đồi thị xuất phát từ động mạch thông sau và động mạch não sau nên khi bị tổn thương do chảy máu thường để lại hậu quả nặng nề không chỉ tổn thương nhu mô não mà còn tác động nhiều đến hệ thống não thất (tràn máu não thất) [17]. Đã có nhiều công trình nghiên cứu về CMĐT nhằm xác định, phân loại, tiên lượng, điều trị và đánh giá sự phục hồi chức năng của CMĐT tiêu biểu như: Kwak (1983); Kumral, Mori (1995); Chung, Hsiang (1996); Shad (2005), Trần Công Thắng (2010)… Tại Trung tâm Đột quỵ Bệnh viện Trung ương Quân đội 108 từ năm (2003-2011) đã thu dung, cấp cứu và điều trị 313 trường hợp CMĐT do tăng HA. Để tổng kết và rút kinh nghiệm trong chẩn đoán và điều trị CMĐT, chúng tôi tiến hành nghiên cứu đề tài này với mục tiêu:
1. Nhận xét một số đặc điểm lâm sàng chủ yếu của chảy máu đồi thị do tăng HA.
2. Đánh giá một số yếu tố liên quan đến tử vong và phục hồi chức năng sau điều trị.
II. ĐỐI TƯỢNG VÀ PHƯƠNG PHÁP NGHIÊN CỨU
Gồm 313 bệnh nhân CMĐT cấp do tăng HA được xác định trên lâm sàng và phim CT. Scan sọ não trong 7 ngày từ khi khởi phát, được điều trị tại Trung tâm đột quỵ Bệnh viện Trung ương Quân đội 108 từ (01/2003-07/2011).
Các BN đều được điều trị theo một phác đồ thống nhất [5]:
+ Lưu thông đường thở, thở oxy (3-4 lít/phút), thông khí cơ học (nếu có chỉ định).
+ Đầu cao 30 độ, thẳng trục, điều chỉnh các yếu tố nguy cơ (nếu rối loạn).
+ Duy trì HA (HATT ≤ 180mmHg, HATTr ≤ 100mmHg), bù đủ dịch, điện giải.
+ Chống phù não, bội nhiễm (nếu có chỉ định), thuốc bảo vệ TK (cerebrolysin).
+ Tập phục hồi chức năng sớm, nuôi dưỡng.
Chỉ định thở máy (mechanical ventilation) khi có một trong các tiêu chuẩn sau:
+ Glasgow ≤ 8 điểm hoặc giảm nhanh ≥ 3 điểm hoặc xu hướng vào hôn mê.
+ Khối máu tụ có thể tích > 4ml có phù não, có biểu hiện suy hô hấp (nhịp thở > 30 lần/phút, SpO2 < 90% hoặc pO2 < 60mmHg), ùn tắc đờm dãi cần bảo vệ đường thở.
+ Chảy máu đồi thị có máu tràn vào các não thất gây giãn não thất cấp làm tăng áp lực nội sọ, block dẫn truyền thần kinh.
+ BN chảy máu đồi thị kích thích nhiều phải dùng thuốc an thần.
Quy trình thở máy:
+ BN được gây ngủ bằng (midazolam 0,5mg+fentanyl 5mg) tỷ lệ 2:1; pha 50ml natriclorua0,9%, bơm tiêm điện duy trì 24/24 giờ, đạt được trạng thái ngủ.
+ Thở máy theo chế độ AC.
+ Tùy theo mức diễn biến của ý thức và các chỉ số sinh tồn để duy trì thời gian thở máy và tiến hành cai máy theo quy trình.
Nghiên cứu tiến cứu theo dõi dọc, thống kê trên phần mềm SPSS 13.0.
III. KẾT QUẢ NGHIÊN CỨU
1. Đặc điểm bệnh nhân nghiên cứu
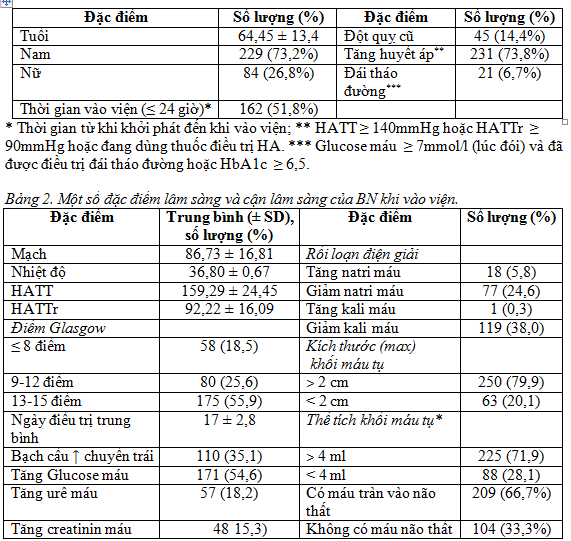
Bảng 1. Các đặc điểm chung của bệnh nhân nghiên cứu khi vào viện.
* Theo Broredick
Nhận xét: Điểm Glasgow khi vào có 44,1% ≤ 12 điểm, trong đó có (18,5% ≤ 8 điểm); có 66,7% máu tràn vào não thất; kích thước ổ máu tụ > 2cm chiếm 79,9%; thể tích khối máu tụ > 4ml là 71,9%.
2. Kết quả điều trị
Kết quả theo thang điểm Glasgow
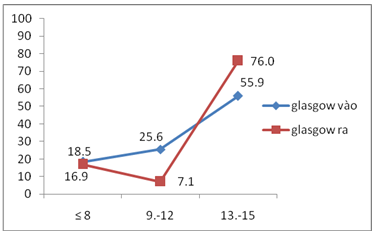
Biểu đồ 1. Điểm Glasgow khi vào viện và khi ra viện.
Nhận xét: Điểm Glasgow khi vào có 18,5% ≤ 8 điểm khi ra còn 16,9%; từ 9-12 điểm khi vào là 23,6% khi ra còn 7,1%; điểm Glasgow ≥13 điểm khi ra tăng lên 76,0%.
Kết quả phục hồi sức cơ
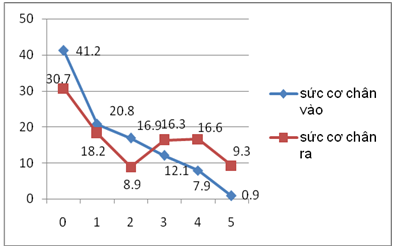
Biểu đồ 3. Sức cơ chân khi vào viện và khi ra viện.
Nhận xét: Có sự cải thiện sức cơ chân khi vào và sau đợt điều trị (p < 0,05).
Kết quả sử dụng thông khí cơ học (thở máy)
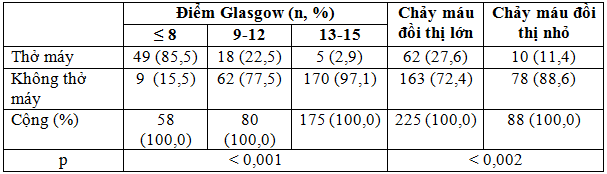
Bảng 3. Tỷ lệ bệnh nhân sử dụng thông khí cơ học
Nhận xét:Có 27,6% CMĐT lớn và 11,4% CMĐT nhỏ phải thở máy; có 85,5% BN điểm Glasgow ≤ 8 điểm phải thở máy.
Mối liên quan giữa điểm Glasgow khi vào viện, thể tích khối máu tụ, kích thước của khối máu tụ và tỷ lệ phục hồi chức năng khi ra viện
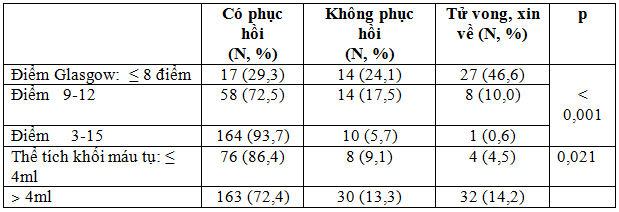
Bảng 4. Liên quan giữa điểm Glasgow, thể tích khối máu tụ (khi vào viện) và phục hồi chức năng khi ra viện.
Nhận xét:Chỉ có 29,3% BN CMĐT có điểm Glasgow ≤ 8 có phục hồi khi ra viện, còn 46,6% tử vong hoặc nặng quá xin về; có 72,4% CMĐT có thể tích khối máu tụ ˃ 4ml có phục hồi chức năng và 86,4% thể tích khối máu tụ < 4ml có phục hồi chức năng.
Kết quả điều trị tổng hợp
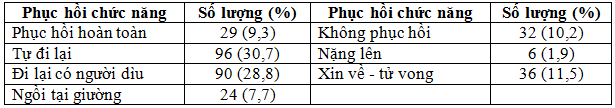
Bảng 6. Kết quả phục hồi chức năng sau điều trị .
Nhận xét: Tỷ lệ phục hồi hoàn toàn và tự đi lại được chiếm 40%; tỷ lệ không phục hồi và nặng lên (11,1%); tỷ lệ tử vong và nặng quá xin về (13,4%).
Đặc điểm chung của 44 BN CMĐT có máu vào não thất được theo dõi
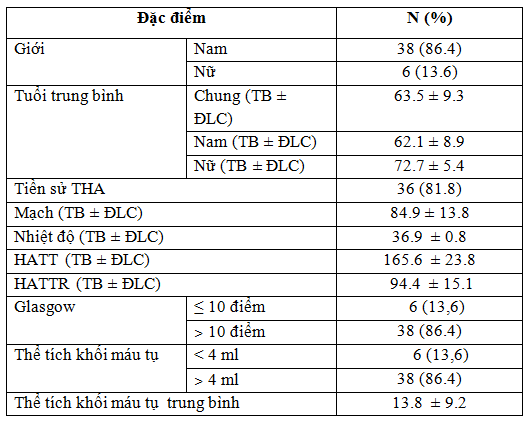
Bảng 7. Đặc điểm chung của 44 BN CMĐT có máu vào não thất.
Nhận xét: Có 86,4% là nam; tuổi TB (63,55±9.3); tiền sử tăng HA (81,8%); điểm Glasgow ≤ 10 điểm (13,6%); thể tích khối máu tụ trung bình (13.8±9.2).
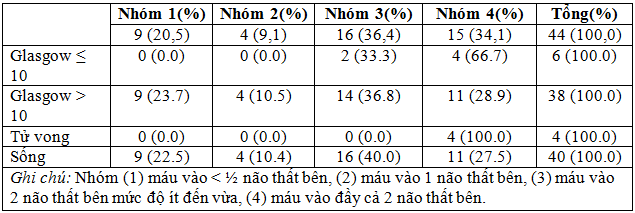
Bảng 8. Đặc điểm của máu vào não thất bên (44 BN).
Nhận xét:Có 6/14 (13,6%) có máu vào cả 2 não thất bên có điểm Glasgow ≤ 10; cả 4/44 (9,0%) trường hợp tử vong đều có máu tràn đầy cả 2 não thất bên.
Bảng 9. Tỷ lệ máu vào não thất 3 và não thất 4.
Nhận xét:Có 10/44 (22,7%) máu vào não thất 3 và 16/44 (36,4%) máu vào cả não thất 3-4; các BN tử vong dều có máu tràn vào não thất 3 hoặc cả não thất 3-4.
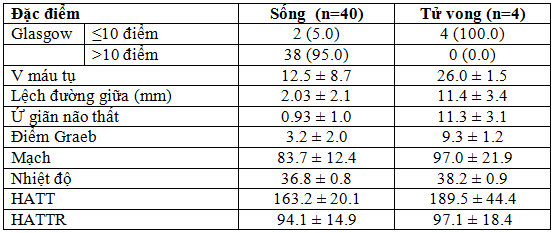
Bảng 10. So sánh giữa 2 nhóm bệnh nhân sống và tử vong sau 2 tuần điều trị .
Nhận xét: 4 BN tử vong đều có điểm Glasgow khi vào ≤10 điểm; đẩy lệch đường giữa (11.4 ± 3.4mm); ứ giãn não thất (11.3 ± 3.1mm); điểm Graeb (9.3 ± 1.2) điểm.
IV. BÀN LUẬN
1. Đặc điểm chung bệnh nhân CMĐT
Các đặc điểm cơ bản của các bệnh nhân CMĐT (tuổi, giới, các yếu tố nguy cơ và yếu tố liên quan) cũng nằm trong bệnh cảnh của chảy máu mô não trên lều do tăng HA và tương tự các kết quả nghiên cứu của các tác giả trong và ngoài nước [1], [3], [7]. Các đặc điểm lâm sàng và cận lâm sàng như (mạch, nhiệt độ, huyết áp, bạch cầu tăng chuyển trái, mức glucose máu, rối loạn điện giải…) cũng đặc trưng cho chảy máu mô não tương tự thống kê của y văn trong nước và trên thế giới [12], [16].
2. Dự báo tiên lượng của chảy máu đồi thị
Dự báo tiên lượng của CMĐT do tăng HA ngoài những yếu tố về đặc điểm của BN, các yếu tố nguy cơ và yếu tố liên quan còn phụ thuộc vào một số yếu tố như (khối lượng máu tụ, khối lượng máu vào não thất, mức độ rối loạn ý thức và mức độ giãn các não thất…) [4], [18]. Trong nghiên cứu này chúng tôi muốn phân tích sâu trên 4 đặc điểm khi BN nhập viện được cho là có liên quan đến hậu quả sau CMĐT là: Khối lượng hoặc kích thước ổ máu tụ, sự tràn máu vào não thất gây ứ giãn não thất cấp và tăng áp lực nội sọ, chỉ định thông khí cơ học, tình trạng ý thức (điểm Glasgow).
Mức độ rối loạn ý thức
Mức rối loạn ý thức căn cứ theo điểm Glasgow khi nhập viện nhận thấy: Trên 313 bệnh nhân CMĐT có (18,5%) có điểm Glasgow khi vào ≤ 8 điểm, từ 9-12 điểm (25,6%) và từ 13-15 điểm (55,9%). Điểm Glasgow khi vào càng thấp gián tiếp nói lên mức độ tổn thương não càng nặng, tỷ lệ phục hồi chức năng khi ra viện càng giảm (điểm Glasgow khi vào ≤ 8 điểm chỉ (29,3%) có phục hồi, (24,1%) không phục hồi, tử vong-nặng quá xin về (46,6%). Ngược lại, điểm Glasgow khi vào từ 13-15 điểm tỷ lệ có phục hồi khi ra là (93,7%), không phục hồi (5,7%), tử vong-xin về (0,6%). Tỷ lệ này theo nghiên cứu của Nguyễn Văn Thông và CS trên 1195 BN chảy máu não nhu mô do tăng HA (bao gồm cả CMĐT) tại Trung tâm Đột quỵ Bệnh viện Trung ương Quân đội 108 (cũng trong thời gian trên, điều trị theo một phác đồ chung) [5] với điểm Glasgow khi vào ≤ 8 điểm theo thứ tự là (35,4%, 26,2% và 39,2%). Thống kê trên cho thấy trong CMĐT nếu có rối loạn ý thức (điểm Glasgow khi vào ≤ 8) sẽ có tỷ lệ phục hồi thấp hơn (29,3%) và tỷ lệ tử vong-nặng quá xin về cao hơn (46,6%) hẳn so với chảy máu nhu mô não (35,04% và 39,2%). Rõ ràng, đồi thị có cấu trúc đặc thù riêng bao gồm nhiều nhóm nhân liên kết với vỏ não, thân não, lại nằm ở trung tâm của não bộ, tiếp xúc với não thất bên nên khi bị tổn thương sẽ tổn thương các chức năng thức tỉnh, sự tập trung chú ý, trí nhớ, ngôn ngữ…[2], [19] và để lại hậu quả nặng nề, tỷ lệ tử vong cao hơn hẳn chảy máu mô não. Tỷ lệ tử vong chung trong nghiên cứu của chúng tôi là 11,5%; còn theo nghiên cứu của Trần Công Thắng trên 166 bệnh nhân CMĐT, tỷ lệ tử vong trong 2 tuần đầu là 34,2%; Kumral (25%); Chung (37%) [4].
Kích thước và khối lượng của ổ máu tụ:
Hier DB, Walshe T và Littl J [4] nhận thấy CMĐT có đường kính lớn nhất > 3,3cm là hậu quả nghèo nàn, còn Kumral (1995) phân chia CMĐT thành hai mức: Khối lượng > 4ml được cho là CMĐT lớn và < 4ml được cho là CMĐT nhỏ. Trong 313 BN nghiên cứu, kết quả thu được cho thấy kích thước lớn nhất của ổ máu tụ > 2cm chiếm (79,9%) tương ứng với thể tích ổ máu tụ > 4ml (71,9%) và kích thước < 2cm (20,1%) tương ứng với khối lượng < 4ml (28,1%). Cách phân chia này theo chúng tôi là tương đối hợp lý trong nghiên cứu do các kỹ thuật chẩn đoán hình ảnh ngày một chính xác và hiện đại hơn. Tuy nhiên, trong thực hành lâm sàng khó mà chẩn đoán được chính xác CMĐT vì đồi thị được cấp máu bởi các nhánh của động mạch thông sau và động mạch não sau. Khi bị chảy máu, hướng lan chủ yếu tùy thuộc vị trí của động mạch bị vỡ mà vào não thất bên hoặc lan ra bao trong, hạch nền não nên rất khó xác định, thường được chẩn đoán là chảy máu vùng đồi thị-bao trong [8]. Chính vì vậy, để tiên lượng CMĐT, các tác giả không chỉ dựa vào CMĐT đơn thuần mà còn căn cứ vào hướng lan và khối lượng máu chảy vào não thất (Graeb), mức độ giãn não thất (Diriger), sự đẩy lệch đường giữa do khối máu tụ hoặc phù não gây nên. Trần Công Thắng đã xác định thể tích CMĐT trung bình lúc nhập viện của hai nhóm BN có kết quả chức năng tốt và xấu sau 6 tháng lần lượt là 9,09cm³ và 23,79cm³ [11].
Mức độ ứ giãn não thất cấp và tăng áp lực nội sọ:
Do đồi thị nằm sát não thất bên và não thất ba nên khi ổ máu tụ lớn hầu hết máu sẽ tràn vào não thất gây ứ giãn não thất và tăng áp lực nội sọ hoặc chèn ép trực tiếp vào bao trong dẫn đến tình trạng bệnh nặng lên cả trước mắt và lâu dài [9], [10].
Trên 44 bệnh nhân CMĐT có máu tràn vào não thất với thể tích khối máu tụ trung bình là (13,8 ±9,2ml) được theo dõi và đánh giá nhận thấy có tới 70,5% máu vào cả hai não thất (36,4% máu tràn xuống cả não thất 3-4) nhưng chỉ có 13,6% có điểm Glasgow ≤ 10 điểm và tỷ lệ tử vong chỉ chiếm 9,1%.
+ Nhận xét 4 trường hợp tử vong cho thấy: Cả 4 BN đều có máu tràn vào các não thất; thể tích khối máu tụ là (26,0±1,5ml); đẩy lệch đường giữa (11.4±3.4mm); ứ giãn não thất (11.3±3.1mm) và điểm Graeb là (9.3±1.2 điểm). Có thể nói, những chỉ tiêu này có thể xem là những chỉ tiêu góp phần tiên lượng tử vong của CMĐT có máu tràn vào não thất mà y văn đã xác định.
+ Mặc dù khối lượng máu tràn vào não thất trên 4ml chiếm tới 86,4% (kể cả vào não thất 3 và não thất 4), cũng được xem là một yếu tố tiên lượng nhưng tỷ lệ máu tràn vào toàn bộ các não thất gây ứ giãn não thất cấp là một dấu hiệu báo hiệu tiên lượng nặng nề, là nguyên nhân chính dẫn tới tử vong [14]; nghiên cứu có 4/5 (98,7%) tử vong. Y văn thế giới cũng đã xác định tỷ lệ tử vong cao trong các trường hợp này và đã có các biện pháp điều trị nhằm lưu thông dịch não tủy, giảm áp lực nôi sọ như bơm rửa não thất, đưa thuốc tiêu huyết khối vào não thất để tiêu cục máu đông giúp cứu sống bệnh nhân [15]..
Chỉ định thông khí cơ học
Có (85,5%) BN có điểm Glasgow ≤ 8 điểm khi vào hoặc suy hô hấp (là các BN có chỉ định thở máy tuyệt đối); còn nhóm có điểm Glasgow ≥ 9 điểm chỉ có (9,9%) phải thở máy. Các BN điểm Glasgow ≥ 9 điểm do đến sớm trong những giờ đầu nhưng (có khối lượng ổ máu tụ lớn, máu tràn vào các não thất gây giãn não thất cấp và tăng áp lực nội sọ, đánh giá trên lâm sàng xu hướng sẽ rối loạn ý thức nặng, điểm Glasgow khi vào giảm nhanh trên 3 điểm theo thang điểm, BN kích thích vật vã nhiều phải dùng thuốc an thần) chúng tôi cũng chủ động cho thở máy để đảm bảo thông khí cho BN. Nhận định này cũng cùng quan điểm với Trần Thanh Hùng và Vũ Anh Nhị [1] và một số tác giả khác là nên đặt nội khí quản sớm trước khi BN hôn mê sâu và tổn thương thân não không hồi phục xẩy ra. Do theo dõi sát BN và dự báo diễn biến bệnh kịp thời nên tỷ lệ tử vong của chúng tôi là 13,4% và tỷ lệ BN sống có phục hồi chức năng là 67,5%. Tuy nhiên phải tuân thủ đúng quy trình thở máy và theo dõi sát BN để tránh các biến chứng của thở máy.
V. KẾT LUẬN
Trên 313 BN chảy máu đồi thị tại Trung tâm đột quỵ não – Bệnh viện Trung ương Quân đội 108 từ (1/2003-7/2011) được điều trị tích cực theo một phác đồ chung nhận thấy:
1. Một số đặc điểm lâm sàng và cận lâm sàng khi nhập viện bao gồm
– Nam (73,2%); tuổi trung bình (64,45±13,4); thời gian đến viện trong ≤ 24 giờ (51,8%); tiền sử tăng huyết áp (73,8%); ngày nằm viện trung bình (17±2,8) ngày.
– Mức độ ý thức khi nhập viện: Glasgow ≤ 8 điểm (18,5%), từ 9-12 (25,6%), từ 13-15 điểm (55,9%); tỷ lệ phải thở máy (22,7%).
– Thể tích khối máu tụ: < 4ml (28,1%), > 4ml (71.9%); 24,6% có giảm natri và 38,0% có giảm kali máu. Tỷ lệ máu tràn vào não thất ( 66,7 %).
2. Một số yếu tố liên quan đến tử vong và phục hồi chức năng sau điều trị
Điểm Glasgow khi nhập viện ≤ 8 điểm tỷ lệ không phục hồi là 24,1%, tử vong 46,6%; thể tích khối máu tụ > 4ml tỷ lệ không phục hồi là 13,3%, tử vong 14,2%.
Thể tích khối máu tụ càng nhỏ, tỷ lệ PHCN khi ra viện càng cao.
Trên 44 bệnh nhân có máu tràn vào não thất nhận thấy:
+ Điểm Glasgow khi nhập viện > 8 điểm có tỷ lệ sống và phục hồi từ một phần đến phục hồi hoàn toàn 100%, điểm Glasgow khi nhập viện ≤ 8 điểm tử vong 100%.
+ Có sự khác biệt có ý nghĩa giữa các bệnh nhân sống sót và tử vong trên các đặc điểm: Máu tràn vào toàn bộ các não thất, thể tích khối máu tụ, đẩy lệch đường giữa, ứ giãn não thất và điểm Graeb, (p <0,05).
Kết quả tổng hợp sau đợt điều trị nội trú tại viện: phục hồi hoàn toàn và tự phục vụ 40,0%; phục hồi một phần 36,5%; chưa phục hồi 10,2%; tử vong và nặng quá xin về chăm sóc giai đoạn cuối 11,5%.
Summary
Evaluation on clinical characteristics, relation farctors to results of hypertensive thalamic hemorrhage by medical management at stroke Center of 108 Military Central Hospital
Evalutation of the reults of 313 hypertensive thalamic hemorrhages patients by medical managements at stroke Center of 108 Military Central Hospital from (1/2003-7/2011). Purpore: evaluates the frequency of relation farctors, symptoms in results of medical managements of hypertensive thalamic hemorrhages.
Method:prospective and follow-up.
Results: male (73,2%), female (26,8%); overall mean age was (64,12±12,92); from onset to hospital: first 24h (51,8%); history of stroke (14,4%); diabetes (6,7%); hypertension (73,8%); initial of Glasgow coma < 8 (18,5%), > 8 (71,5%); intraventricular hemorrhage (66,7%); mechanical hyperventilation (22,7%); average hospitalisation time were (17±2,8) days; suvivor (88,7%), death (13,4%); perfect recover of function (31,0%), the part recover of function (36,5%), nonrecover of function (10,2%)…
Keyword: Intracerebral hypertensive hemorrhage, thalamic hemorrhage, volume of the hematoma, Glasgow coma.
TÀI LIỆU THAM KHẢO
1. Trần Thanh Hùng, Vũ Anh Nhị (2007). Các yếu tố tiên lượng sống và tử vong sớm ở bệnh nhân đột quỵ cấp có đặt nội khí quản, Tạp chí Y Dược lâm sàng 108, 11. 117-122.
2. Trịnh Thị Khanh (2007). Nghiên cứu một số yếu tố tiên lượng bệnh nhân chảy máu trong não do tăng huyết áp, Tạp chí Y Dược lâm sàng 108, 11. 105-109.
3. Nguyễn Hồng Quân, Nguyễn Văn Thông (2012), Nghiên cứu đặc điểm lâm sàng và một số yếu tố tiên lượng bệnh nhân đột quỵ có đặt nội khí quản thở máy, Tạp chí Y Dược lâm sàng 108, tr 234-240.
4. Trần Công Thắng (2010). Nghiên cứu các yếu tố tiên lượng xuất huyết đồi thị liên quan tăng huyết áp, luận án tiến sỹ y học.
5. Nguyễn Văn Thông, Đinh Hải Hà, Nguyễn Văn Tuyến, Nguyễn Hồng Quân, Đỗ Mai Huyền và CS (2012). Đánh giá kết quả điều trị nội khoa chảy máu não do tăng huyết áp tại trung tâm đột quỵ Bệnh viện Trung ương Quân đội 108, Tạp chí Y học thực hành, số 811-812, tr 317-327.
6. Nguyễn Văn Tuyến, Nguyễn Văn Thông, Đỗ Mai Huyền, Đinh Thị Hải Hà và CS (2007). Nghiên cứu đặc điểm lâm sàng, một số yếu tố tiên lượng ở bệnh nhân đột quỵ chảy máu ổ lớn trên lều, Tạp chí Y Dược lâm sàng 108, 11. 21-24.
7. Nguyễn Văn Tuyến, Nguyễn Văn Thông (2012). Nghiên cứu đặc điểm lâm sàng, cận lâm sàng ở chảy máu não ở người trẻ tuổi, Tạp chí Y Dược Lâm sàng 108, tr 55-60.
8. Nguyễn Ngọc Túy, Cao Phi Phong, Vũ Anh Nhị (2010). Nghiên cứu các yếu tố tiên lượng xuất huyết não nhân bèo, Tạp chí Y Dược lâm sàng 108, 5. 70-75.
9. Chung CS, Caplan LR, Han W, et al (1996). Thalamic hemorrhage, Brain 119, pp. 1873-1886.
10. Diringer MN, Edwards DF, Zazulia AR (1998). Hydrocephalus: a previously unrecognized predictor of poor outcome from supratentorial intracerebral hemorrhage, Stroke 29, pp. 1352-1357.
11. Graeb DA, Robertson WD, Lapointe JS, et al (1982). Computed tomographic diagnosis of intraventricular hemorrhage, radiology 143, pp. 91-96.
12. Louis R. Caplan (2009), Stroke: A Clinical Approach, Fourth Edition.
13. Michael J. Aminoff (2008), Current medical Diagnosis &Treatment, International Edition, 852-860.
14. Nishikawa T; Takehira N; Matsumoto A; Kanemoto M; Kang Y; Waga S (2004), endoscopic treatment of intracerebral hemorrhage with massive ventricular hemorrhage in neuroscience, the netherlands, pp 266-271.
15. Recommendations for the management of intracranial Haemorrhage (2006) Cerebrovasc; 22: 294-316.
16. Robert P. Lisak, Daniel D. Truong, William M. Carroll, Roongroj Bhidayasiri (2009). International Neurology, A Clinical Approach, Wiley-Blackwell.
17. Schmahmann JD (2003). vascular syndromes of the thalamus, stroke 34, pp, 2264-2278.
18. Shah SD, Kalita J,Misra UK, et al (2005), prognostic predictors of thalamic hemorrhage, journal of clinical neuroscience 12 (5), pp. 559-561.
19. Stephen L. Hauser (2010), Neurology in Clinical Medicine, Harrison, second Edition.